On the prevention of surgical smoke in operating rooms: Experiences and perceptions of risk among surgeons and nursing assistants
Background: Surgical smoke during laser surgery or electrosurgery poses a potential health hazard. Recommendations for appropriate protective measures are included in the Technical Rules for Hazardous Substances (TRGS) 525 since 2014. To date there has been a lack of empirical data on the extent to which recommendations have been implemented in practice.
Methods: Surgeons in hospitals and outpatient practices (n = 7,089) were invited by email to participate in an online survey in 2018. In addition, 219 nursing assistants were interviewed. The questionnaire dealt with knowledge of and attitudes towards the hazard potential of surgical smoke, and the availability and actual use of protective measures.
Results: The survey response rate was 5 % (359 surgeons) and 65 %
(142 nursing assistants). Half of all surgeons assumed that surgical smoke posed a high risk to health without protective measures. Operating room nurses were significantly more concerned (88 %). Only a few of them felt properly informed about the topic. 52 % of hospital respondents and 65 % in outpatient facilities reported on special suction systems to capture surgical smoke. One-fifth of respondents from hospitals reported that technical measures had improved since the introduction of the TRGS 525. 51 % of the surgeons in hospitals and 70% in outpatient facilities “mostly” or
“always” paid attention to avoiding surgical smoke.
Discussion: The low response rate among surgeons and the survey results both indicate a major lack of interest and knowledge. Among other measures, nationwide team interventions with advanced training are needed in order to raise awareness in the future.
Keywords: surgical smoke – laser surgery/electrosurgery poses – health
hazard – surgeons and nursing assistants
ASU Arbeitsmed Sozialmed Umweltmed 2019; 55: 441-445
Zur Prävention von chirurgischem Rauch im Operationssaal – Erfahrungen und Gefährdungswahrnehmung von Chirurgen und pflegerischem Assistenzpersonal
Hintergrund: Chirurgischer Rauch während laser- und elektrochirurgischen Verfahren stellt eine potenzielle Gesundheitsgefahr dar. Empfehlungen für geeignete Schutzmaßnahmen sind seit 2014 in der Technischen Regel für Gefahrstoffe (TRGS) 525 enthalten. Bisher fehlten empirische Daten, inwieweit die Empfehlungen in der Praxis umgesetzt werden.
Methoden: Chirurginnen unf Chirurgen in Krankenhäusern und ambulanten Praxen (n = 7089) wurden per E-Mail zur Teilnahme an einer Online-Befragung im Jahr 2018 eingeladen. Darüber hinaus wurde pflegerisches Assistenzpersonal befragt (n = 219). Der Fragebogen befasste sich mit dem Wissen und der Einstellung zum Gefährdungspotenzial von chirurgischem Rauch, der Verfügbarkeit und dem tatsächlichen Einsatz von Schutzmaßnahmen.
Ergebnisse: Die Rücklaufquote der Umfrage betrug 5 % (359 Chirurginnen und Chirurgen) und 65 % (142 pflegerisches Assistenzpersonen). Die Hälfte aller Chirurginnen und Chirurgen nahm an, dass ohne Schutzmaßnahmen von chirurgischem Rauch hohe Gesundheitsgefahren ausgehen. Assistenzpersonal war deutlich besorgter (88 %). Nur wenige fühlten sich über das Thema richtig informiert. 52 % der Befragten im Krankenhaus und 65 % in ambulanten Einrichtungen berichteten über spezielle Absaugsysteme zur Erfassung von chirurgischem Rauch. Ein Fünftel der Befragten aus Krankenhäusern berichtete, dass sich die technischen Maßnahmen seit der Einführung der TRGS 525 verbessert hätten. 51 % der Chirurginnen und Chirurgen in Krankenhäusern und 70 % in ambulanten Einrichtungen achteten „meistens“ oder „immer“ auf die Vermeidung von Operationsrauch.
Diskussion: Die geringe Rücklaufquote bei den Chirurginnen und Chirurgen und die Ergebnisse der Umfrage weisen auf einen großen Mangel an Interesse und Wissen hin. Zur Sensibilisierung und Aufklärung sollten in Zukunft unter anderem flächendeckend Teaminterventionen mit entsprechenden Fortbildungen durchgeführt werden.
Schlüsselwörter: chirurgischer Rauch – laser-/elektrochirurgische Verfahren – Gesundheitsgefahr – Chirurginnen/Chirurgen und pflegerisches Assistenzpersonal
Einleitung
Die bei laser- und elektrochirurgischen Verfahren im OP entstehenden Rauchgase können Gefahrstoffe beinhalten, die zum Teil neurotoxische, krebserregende oder erbgutverändernde Eigenschaften haben. In Abhängigkeit von Expositionshöhe und -dauer können gesundheitliche Auswirkungen auf das OP-Personal nicht ausgeschlossen werden. Berichtet werden Beschwerden (Kopfschmerzen, Schwächegefühl, Übelkeit, Muskelschwäche, Reizungen der Augen und Atemwege), aber auch Lungenentzündungen. Auch Biostoffe, zum Beispiel Staphylokokken oder das Humane Papillomavirus (HPV) im chirurgischen Rauch werden mit Infektionen und im Einzelfall mit Tumoren in Zusammenhang gebracht (Calero et al. 2003; Rioux et al. 2013).
Aussagekräftige empirische Zusammenhänge können trotz der toxischen Substanzen durch die bislang unzureichende Studienlage zu Gesundheitsschädigungen nicht hergestellt werden (Böckelmann et al. 2013). Dies führte lange Zeit dazu, dass Präventionsmaßnahmen nur zögerlich umgesetzt wurden, begünstigt durch vielerorts fehlende konkrete Vorgaben der staatlichen Arbeitsschutzbehörden. Die Empfehlungen zu technischen und persönlichen Schutzmaßnahmen der Internationalen Vereinigung für Soziale Sicherheit (Eickmann et al. 2011a) wurden 2014 als Kapitel 8.1 in die Technische Regel für Gefahrstoffe (TRGS) 525 integriert (Eickmann et al. 2011b).
Zielstellung
In welchem Maße die Empfehlungen in Deutschland tatsächlich umgesetzt werden, war aus empirischer Sicht bislang nicht bekannt. Untersuchungen aus anderen Ländern, zum Beispiel in den USA, zeigten diesbezüglich deutliche Defizite (Stege et al. 2016). Um Barrieren der Umsetzung und mögliche Unterstützungsbedarfe zu identifizieren, wurde Ende 2018 eine standardisierte Befragung von Chirurginnen/Chirurgen und chirurgischem Assistenzpersonal durchgeführt und von der Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege (BGW) finanziell unterstützt. Von Interesse waren existierende Schutzmaßnahmen und individuelles Verhalten, Bewusstsein und Kenntnisstand über Gesundheitsgefahren und Schutzmaßnahmen sowie deren tatsächliche Umsetzung in der Praxis. Darüber hinaus waren statistische Unterschiede zwischen Krankenhäusern und ambulanten Praxen beziehungsweise zwischen chirurgischem Fachpersonal und Assistenzpersonal von Interesse.
Methoden
Der Zugang zum chirurgischem Fachpersonal erfolgte mit Unterstützung eines kommerziellen Adressanbieters. Sie wurden per E-Mail eingeladen und nach vier Wochen an die Befragung erinnert (3620 Krankenhausoberärztinnen und -ärzte und 3875 Ärztinnen und Ärzte in niedergelassenen Praxen). Das Assistenzpersonal wurde mit Unterstützung der beiden Berufsverbände der operationstechnischen bzw. der Anästhesieassistenz rekrutiert, die die Einladung zur Untersuchung an ihre Mitglieder drängten (Vollerhebung, 150 bzw. 69 Mitglieder). Die Befragung erfolgte online.
Unterschiede zwischen Krankenhäusern und Praxen beziehungsweise zwischen Chirurginnen/Chirurgen und Assistenzpersonal wurden mittels Chi2-Test überprüft (p ≤ 0,05, Effektstärken: „Kontigenzkoeffizient C“ (CC) und „phi“, Schwellenwerte < 0,3, < 0,5 und ≥ 0,5 für niedrige, mittlere und große Unterschiede). Zur besseren Lesbarkeit werden auch Prozente für unter 100 Fälle dargestellt.
Ergebnisse
Fragebogenrücklauf und Kollektiv
Der bereinigte Gesamtrücklauf betrug 6,5 % (8,6 % Krankenhausärztinnen und -ärzte (n = 306), 1,5 % ambulant tätige Chirurginnen und Chirurgen (n = 53) und 64,8 % Assistenzpersonal (n = 142, davon 140 im Krankenhaus). Das chirurgische Fachpersonal übte im Mittel über 23 Jahre Operationen aus, die zu einer Exposition gegenüber Rauchgasen führten, und Assistenzpersonal 10 Jahre (SD 8 bzw. 7). Die mittlere Anzahl der Eingriffe mit Laser- oder Elektrochirurgie in der letzten vollen Arbeitswoche betrug 10 (Chirurginnen/Chirurgen) bzw. 19 (Assistenzpersonal; SD 34 bzw. 14). 91 % der niedergelassenen Chirurginnen und Chirurgen hatten auch Praxen und 91 % der Krankenhausbefragten waren Oberärztinnen/ärzte. 59,3 % der Chirurginnen und Chirurgen waren einfach (n = 213), die übrigen mehrfach spezialisiert (maximal 10 Fachgebiete; n = 146).
Zur Wahrnehmung von chirurgischem Rauch als Gesundheitsgefahr
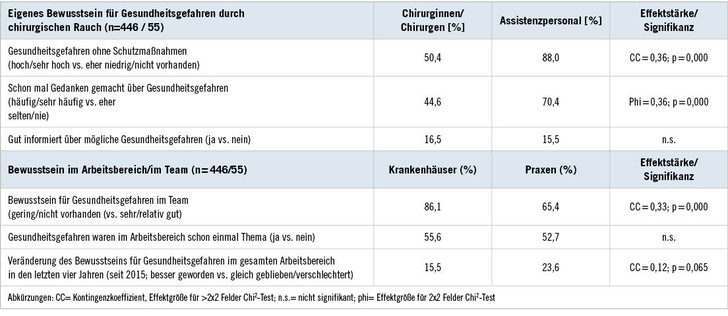
Etwa die Hälfte des chirurgischen Fachpersonals bewertete die Gesundheitsgefährdung durch chirurgischen Rauch ohne Schutzmaßnahmen als „hoch/sehr hoch“ und hatte bereits „häufig/sehr oft“ darüber nachgedacht (➥ Tabelle 1). Assistenzkräfte waren signifikant mehr um Gesundheitsgefahren besorgt. Nur wenige Befragte fühlten sich ausreichend über mögliche Gesundheitsgefahren informiert. Mit Blick auf das eigene Arbeitsteam waren 65,4 % der Befragten in Praxen und signifikant mehr in Krankenhäusern (86,1 %) der Meinung, dass auch das Bewusstsein für Gesundheitsgefahren im Team „niedrig“ oder „nicht vorhanden“ ist.
Was den gesamten Arbeitsbereich betrifft, so waren 15,5 % der Befragten im Krankenhaus und 23,6 % in der ambulanten Einrichtung in den drei Jahren seit der Implementation des Themas in die TRGS 525 stärker über die Gesundheitsgefahren durch chirurgischen Rauch informiert; die übrigen bewerteten das Bewusstsein als „nicht vorhanden“ oder „gleich wie vorher“.
Verfügbarkeit und Anwendung von Schutzmaßnahmen am Arbeitsplatz
Insgesamt 52,1 % der Krankenhausbefragten und etwas mehr in Praxen (65,5 %) berichteten über die Existenz stationär installierter und/oder mobiler Absaugsysteme, um chirurgischem Rauch abzusaugen (➥ Tabelle 2). Fast die Hälfte der Krankenhausbefragten meinte, dass der Rauch höchstens durch eine raumlufttechnische Anlage und/oder ein Laminar Air Flow-System über dem OP-Tisch erfasst werden kann. Aus der Hälfte der Krankenhaus-OPs und etwas mehr aus den Praxen wurden Präventionspläne und verfügbare Informationen über Gesundheitsgefahren gemeldet. 47,4 % der Chirurginnen und Chirurgen in Krankenhäusern und 22,6 % der niedergelassenen Kollegen hatten keine Erfahrung mit Ein- oder Unterweisungen zu technischen Maßnahmen oder rauchvermeidenden Arbeitstechniken (phi = 0,18; p = 0,000). Gleiches galt für 22,9 % des Assistenzpersonals hinsichtlich der Schutzausrüstung (keine Tabelle).
Ein Fünftel der Krankenhausbefragten meinte, dass sich die Schutzsituation durch technische Maßnahmen und 10 %, dass sich die Verfügbarkeit von PSA in der Zeit nach der Einführung der Regeln in der TRGS 525 verbessert habe. Die Ergebnisse aus Praxen sind mehrheitlich vergleichbar (siehe Tabelle 2).
Niedergelassene Praxisinhaberinnen und -inhaber als Verantwortliche für den Arbeitsschutz (n = 49 von 55) wurden gefragt, wie vertraut sie mit den Empfehlungen der TRGS 525 sind. Die Empfehlungen waren 61,2 % (n = 30) bekannt, waren aber nur von der Hälfte auch gelesen.
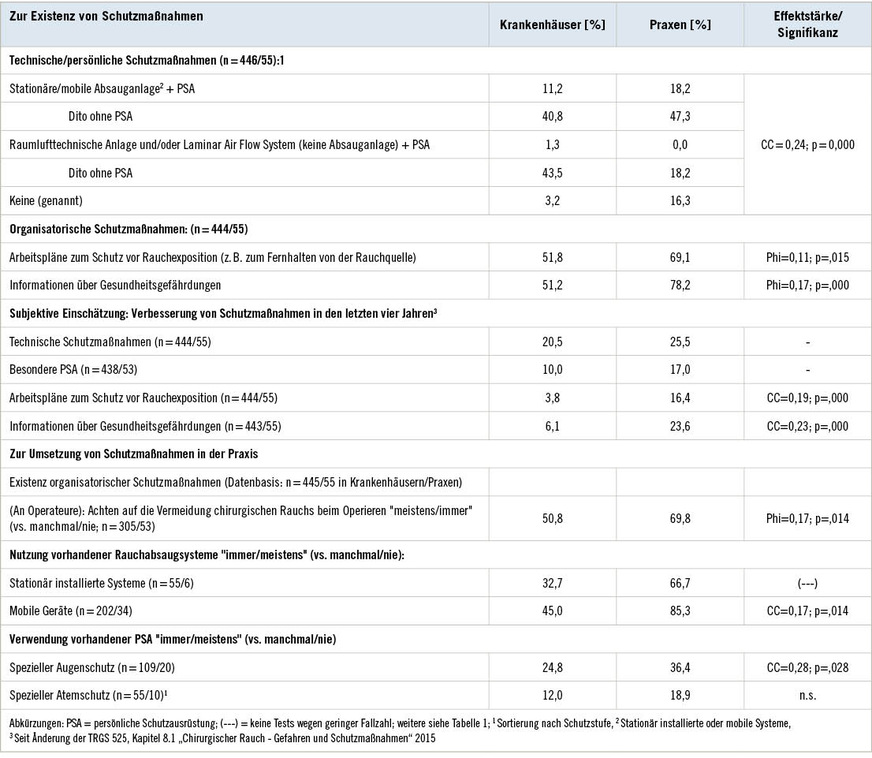
Table 2: Existence of technical/personal/organisational protective measures to avoid surgical smoke and their implementation in practice
Barrieren bei der Umsetzung von Präventivmaßnahmen in der Praxis
Die Hälfte der Chirurgen im Krankenhaus und zwei Drittel in Praxen achten „meistens/immer“ auf die Vermeidung von chirurgischem Rauch während der Operation (siehe Tabelle 2). Die wichtigsten als Freitext genannte Gründe für „selten/nie“, waren – wenn auch mit geringen Prozentanteilen:
Darüber hinaus wurden alle Adressaten gefragt, wie häufig in der letzten Arbeitswoche mit einer Rauchexposition vorhandene Absaugsysteme oder spezielle PSA eingesetzt wurden. Die Angaben zur tatsächlichen Nutzung mobiler Absauggeräte waren mit 45,0 % „meist“ oder „immer“ in Krankenhäusern am höchsten (siehe Tabelle 2). Auf die Frage nach (standardisiert vorgegebenen) Gründen zum „Warum „manchmal/nie“, antworteten 17,1 %, dass ein anderes System zur Rauchabsaugung verwendet wurde. 28,8 %, berichteten, das Gerät würde vergessen/es würde sich niemand darum kümmern. Weitere häufiger genannte Gründe waren eine sehr geringe Rauchentwicklung (26,1 %) und die hohe Lautstärke des Geräts (22,5 %). Darüber hinaus erwähnten 17–6 % (in dieser Reihenfolge) eine ausreichende raumlufttechnische Anlage, die Größe/Komplexität des Geräts, die Nichtverfügbarkeit durch den Einsatz in einem anderen Arbeitsbereich oder ein Verbot des chirurgischen Fachpersonals. Für ambulante Praxen sind die Informationen aufgrund der geringen Fallzahl nicht valide interpretierbar.
Diskussion
Mit dieser Studie wurde nach Wissen der Autoren zum ersten Mal der Versuch unternommen, den Stand der Prävention zur Vermeidung chirurgischen Rauchs in Deutschland systematisch zu evaluieren. Technische Schutzmaßnahmen waren in fast allen Einrichtungen vorhanden. Dazu wurden auch raumlufttechnische Anlagen und Laminar-Air-Flow-Systeme gezählt, die allerdings oft nicht ausreichen, um den chirurgischen Rauch vollständig zu beseitigen. Nur die Hälfte der Befragten im Krankenhaus und fast zwei Drittel in Praxen berichteten über spezielle Absaugsysteme oder -geräte. Insbesondere stationär installierte Systeme waren unterrepräsentiert. Obwohl allgemeine Vakuum-Saugsysteme in Krankenhaus-OPs in der Regel vorhanden sind, werden sie offensichtlich eher selten – versehen mit speziellen Vorrichtungen zur Rauchabsaugung – eingesetzt. Es ist allerdings auch möglich, dass die Befragten bei der Beantwortung der jeweiligen Frage nur an „spezielle“ Systeme dachten. Daher halten wir die Ergebnisse zum Vorhandensein stationär installierte Systeme nicht für valide, sehen sie aber als Ausdruck einer geringen Präventionskultur in diesem Bereich, die durch die geringe Erfahrung mit entsprechenden Ein- und Unterweisungen auch bestätigt wird. Hier ist also auch ein deutliches Defizit der Vorgaben des staatlichen Arbeitsschutzes (§ 12 Arbeitsschutzgesetz) erkennbar.
Zu den Defiziten passt auch, dass seit der Integration eines Kapitels zur Prävention chirurgischen Rauchs in die TRGS 525 nur ein Fünftel bis ein Viertel der Befragten eine Verbesserung des technischen Schutzes an ihrem Arbeitsplatz wahrnahm. Ähnliche Raten findet man jedoch auch bei Evaluationen, beispielsweise bei der Schädlingsbekämpfung oder der Bettendesinfektion, wie interne Schwerpunktbefragungen der BGW zeigten. Die Problematik bei der Befolgung des beruflichen Selbstschutzes scheint grundsätzlicher Natur zu sein, wie auch Gefährdungsbeispiele zum Beispiel bei der Medikamentenverabreichung oder der Händehygiene während der Versorgung von Patienten zeigen.
Die offiziellen Präventionsempfehlungen selbst scheinen nicht zufriedenstellend bekannt zu sein, wie die Antworten aus niedergelassener Praxen zeigen. Hier stellt sich die Frage nach zukünftigen Informationsstrategien,zum Beispiel durch die Unfallversicherungsträger.
Was das Bewusstsein von chirurgischem Rauch als potenzielle Gesundheitsgefahr angeht, betrachten wir die Hälfte „bewusster“ Chirurginnen und Chirurgen in unserem Kollektiv als gering. Dies gilt auch angesichts der Tatsache, dass wir in unserer Studie keine detaillierteren Informationen zur tatsächlichen Exposition als die Gesamtzahl und Dauer aller laser- beziehungsweise elektrochirurgischen Eingriffe in einer Arbeitswoche. Tatsächlich ist die Sorge des pflegerischen Assistenzpersonals zu möglichen Gesundheitsgefahren deutlich höher, wenn auch diese Berufsgruppe – siehe beispielsweise die Studie von Ball et al. (2010) – die Empfehlungen zur Rauchabsaugung nicht immer konsequent befolgt.
Es ist bedauerlich, dass das OP-Assistenzpersonal in Deutschland geringere Einflussmöglichkeiten im Bereich der Prävention hat als in anderen Ländern und eine Problematisierung des Themas in berufsbezogenen Publikationen auch nicht erkannt werden konnten. Dies ist anders als zum Beispiel in den USA, wo die so genannten „perioperative nurses“ auch themenrelevant publizieren (siehe z.B. Spruce [2018]). Eine ärztliche „Beratungsresistenz“ gegenüber dem eigenen Gesundheitsschutz scheint jedoch ein häufig gefundenes Phänomen zu sein (Mc Quail et al. 2018; Steege et al. 2016; Ball 2010) und nimmt auch bei den genannten Barrieren für eine fehlende Beschäftigung mit der Prävention von chirurgischem Rauch einen großen Stellenwert ein.
Auch die unzureichende Umsetzung vorhandener Schutzmaßnahmen in der Praxis deckt sich mit den Bestandsaufnahmen anderer Studien (Ball 2010; Edwards u. Reiman 2012; Stege et al. 2016). Konsequentere Einweisungen beziehungsweise Updates in die Nutzung technischer Geräte und rauchvermeidender Arbeitstechniken würden die Verbesserung von Defiziten sicher verbessern. Der am häufigsten genannte Grund für zum Beispiel die selten oder nie erfolgte Nutzung mobiler Absauggeräte im Krankenhaus war, dass dies nicht Gegenstand des Standardarbeitsverfahrens war.
Die aus statistischer Sicht positivere Situation in den – wenigen antwortenden – ambulanten Praxen im Vergleich zu Krankenhäusern in unseren Daten muss kritisch betrachtet werden. Zum einen sind die meisten Unterschiede gering und dürfen nicht überschätzt werden. Der höhere Wissensstand der Praxisinhaber in unserer Studie ist jedoch aufgrund ihrer Verantwortung für den Arbeitsschutz plausibel.
Limitationen: Der sehr niedrige Rücklauf impliziert eine Überschätzung positiver Befunde und schränkt die Repräsentativität der Ergebnisse stark ein.
Schlussfolgerungen
Regelmäßig aktualisierte Gefährdungsbeurteilungen in enger Zusammenarbeit von Fachkräften für Arbeitssicherheit und Betriebsärzten sind unerlässlich. In den Standardarbeitsverfahren sollten die erforderlichen Aspekte des Arbeits- und Gesundheitsschutzes ausdrücklich angesprochen werden.
Chirurginnen/Chirurgen und Assistenzkräfte sollten besser über mögliche Gesundheitsrisiken und die Prävention durch chirurgischen Rauch informiert werden. Eine Sensibilisierung muss durch regelmäßig zu wiederholendende Einweisungen/Schulungen am Arbeitsplatz im Rahmen der Erfüllung von Vorgaben aus dem Arbeitsschutzgesetz erfolgen; zur Unterstützung können auch Hersteller von Rauchabzugsgeräten eingeladen werden.
Pflegerische Assistenzkräfte können hierzulande eine aktivere Rolle als Moderatoren und Anwälte ihrer eigenen Gesundheit und der ihres Teams spielen. Erfolgreiche Nachweise im Rahmen der Wissenssammlung und Umsetzung von Präventionsprozessen sind bereits vorhanden (Ball et al. 2010; Chavis et al. 2016; Holmes 2016).
Dies erfordert an einigen Stellen ein Umdenken in der interprofessionellen Aufgabenverteilung. Auch hier konnte in einer US-amerikanischen Studie gezeigt werden: Wenn das Assistenzpersonal aktiv in Gefährdungsbeurteilungsprozesse eingebunden ist, entsprechend geschult wird und zusätzlich ein Auditsystem für die Umsetzung von Schutzmaßnahmen implementiert wird, kann ein guter Arbeits- und Gesundheitsschutz gelingen (Dobbie et al. 2017). Nachweislich wichtig ist dabei auch eine supportive Einstellung des Managements und die Unterstützung durch Chirurgen, die das Thema „ernst nehmen“, als Schlüsselpersonen und Vorbilder.
Geht es um einen höheren Bekanntheitsgrad bestehender Normen, empfehlen wir eine Ausweitung von Informationsstrategien, zum Beispiel auf der Grundlage leicht verständlicher Broschüren. Die im Frühjahr 2020 erscheinende aktualisierte Fassung der DGUV- Information 213-32 „Gefahrstoffe im Gesundheitsdienst“ (DGUV-I 2020) ist hierzu ist guter Schritt.
Alle Einzelheiten der Studie einschließlich weiterer Ergebnisse halbstandardisierter Interviews mit Herstellern und Vertreibern von Absaugsystemen zur Wahrnehmung des Themas aus ihrer Sicht können der Publikation von Michaelis et al. (2020) entnommen werden.
Interessenkonflikt: Die Erstautorin und ihre Koautoren geben an, dass keine Interessenkonflikte vorliegen.
Literatur
Ball K: Surgical smoke evacuation guidelines: compliance among perioperative nurses. AORN J 2010; 92: e1–e23.
Böckelmann I, Sammito S, Meyer F: Arbeitsbelastung durch Anästhesiegase und chirurgische Rauchgase und Schutzmaßnahmen im chirurgischen Operations(OP-)bereich – was der Chirurg wissen sollte. Zentralbl Chir 2013; 138: 94–103.
Calero L, Brusis T: Larynxpapillomatose - erstmalige Anerkennung als Berufskrankheit bei einer OP-Schwester. Laryngo-Rhino-Oto 2003; 82: 790–793
Chavis S, Becker M, Jamias MS: Clearing the air about surgical smoke: An education program. AORN J 2016; 103: 289–296.
DGUV-I 213-32 „Gefahrstoffe im Gesundheitsdienst“: Aktualisierung in Vorbereitung, Veröffentlichung Frühjahr 2020, Stand 15.11.2019; ersetzt DGUV-I 213-32 „Gefahrstoffe im Krankenhaus, Pflege- und Funktionsbereiche“.
Dobbie MK, Fezza M, Kent M, Lu J, Saraceni ML, Titone S: Operation Clean Air: Implementing a Surgical Smoke Evacuation Program. AORN J 2017; 106: 502–512.
Edwards BE, Reiman RE: Comparison of current and past surgical smoke control practices. AORN J. 2012; 95: 337–350.
Eickmann U, Falcy M, Fokuhl I, Rüegger M, Bloch M: Chirurgische Rauchgase: Gefährdungen und Schutzmaßnahmen. Arbeitspapier für Arbeitsschutzexperten in betroffenen gesundheitsdienstlichen Einrichtungen. Consensus-Papier der Internationalen Vereinigung für Soziale Sicherheit (IVSS/ISSA), Hamburg 2011. https:// www.issa.int/de/details?uuid=262436ec-2db0-4471-bc2b-fed158ed2a89 (zuletzt abgerufen am: 25.11.2019).
Eickmann U, Falcy M, Fokuhl I, Rüegger M, Bloch M: Chirurgische Rauchgase – Gefährdungen und Schutzmaßnahmen. ASU Arbeitsmed Sozialmed Umweltmed 2011; 46: 14–23.
Holmes S: Factors affecting surgical plume evacuation compliance. ACORN J Periop Nursing Australia 2016; 29: 39–42.
McQuail PM, McCartney BS, Baker JF, Kenny P: Diathermy awareness among surgeons – An analysis in Ireland. Ann Med Surg (Lond) 2016; 12: 54–59.
Michaelis M, Hofmann FM, Nienhaus A, Eickmann U: Surgical Smoke-Hazard Perceptions and Protective Measures in German Operating Rooms. Int J Environ
Res Public Health 2020; 14; 17, 2: pii: E515.
Rioux M, Garland A, Webster D, Reardon E: HPV positive tonsillar cancer in two laser surgeons: case reports. J Otolaryngol Head Neck Surg 2013; 18: 42–54.
Spruce L: Back to Basics: Protection From Surgical Smoke. AORN J 2018; 108: 24–32.
Stege AL, Boiano JM, Sweeney MH: Secondhand smoke in the operating room? Precautionary practices lacking for surgical smoke. Am J Ind Med 2016; 59: 1020–1031.
TRGS (Technische Regel für Gefahrstoff) 525: Gefahrstoffe in Einrichtungen der medizinischen Versorgung. GMBl, 2014, p. 1294-1307, 13.10.2014 (Nr. 63); korrigiert: GMBl 2015, S. 542, 10. Juli 2015 (Nr. 27). http:// www.baua.de/de/Themen-von-A-Z/Gefahrstoffe/TRGS/TRGS-525.html. (zuletzt abgerufen am: 25.11.2019).
Kontakt:
Dr. rer. sec. Dipl.-Soz. Martina Michaelis
FFAS – Freiburger Forschungsstelle Arbeits- und Sozialmedizin
Bertoldstr. 63 – 79098 Freiburg
michaelis@ffas.de