Foto: H. Mehlhorn
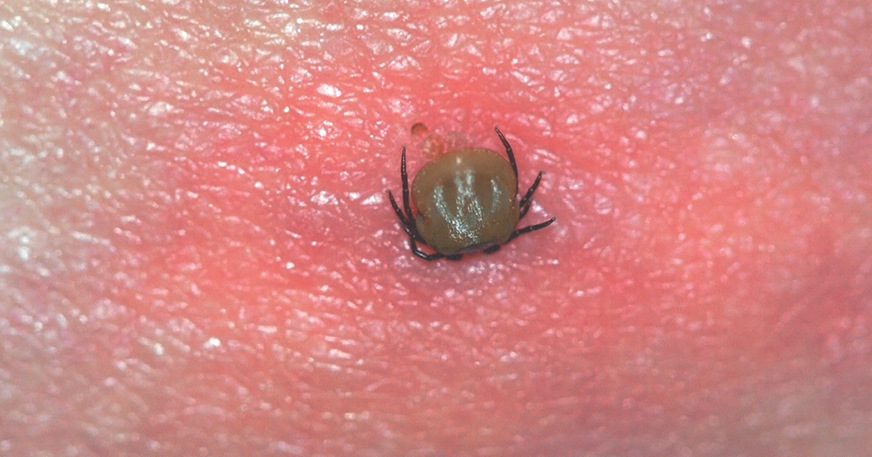
Foto: H. Mehlhorn

Foto: H. Mehlhorn
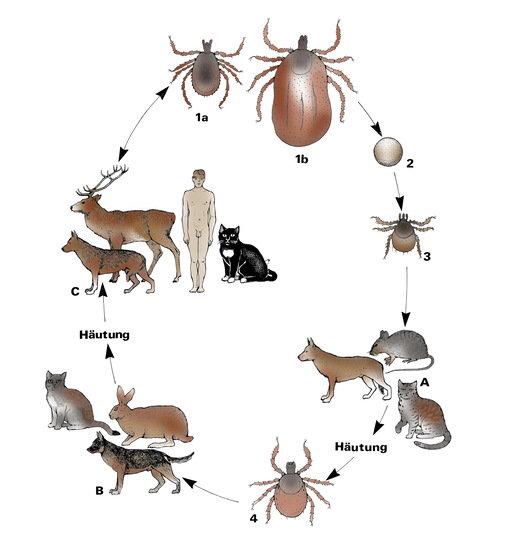
Eine der wichtigsten Zeckenarten in Europa ist Ixodes ricinus (➥ Abb. 1–4, s. folgende Seiten). Sie überträgt zwei wichtige und leider auch relativ weit verbreitete Krankheitserreger. Daher sollte nach Auftreten von Krankheitssymptomen als Folge eines Zeckenbefalls die ärztliche Praxis aufgesucht werden.
Borreliose – die verkannte Volkskrankheit
Name
Der Name der Krankheit (Lyme-Borreliose) wurde zu Ehren des französischen Mikrobiologen Andre Borrel gewählt. Die Artnamen in Borrelia burgdorferi, B. garinii, B. bavariensis, B. afzelii und B. spielmanii gehen zurück auf Willy Burgdorfer (den Schweizer Entdecker der Erreger in der Zecke im Jahre 1983), auf A. Afzelius (den dänischen Hautarzt, der 1909 das Leitsymptom der Borreliose, die Wanderröte (Erythema migrans) zuerst beschrieb), C. Garin (einen französischen Mikrobiologen) sowie auf Andy Spielman (einen verstorbenen Parasitologen der Harvard University). Die im Englischen sogenannte Lyme Disease beziehungsweise in Deutsch als Zeckenborreliose bezeichnete Erkrankung erhielten ihren Namen nach dem kleinen Ort Lyme in Connecticut (USA), wo das Bakterium 1975 in Betroffenen entdeckt und 1979 das erste Krankheitsbild (Erythema migrans) vom Schweizer Wissenschaftler Burgdorfer auf Zeckenstiche zurückgeführt wurde.
Erreger
Borrelia-Arten sind Bakterien, die mit der Gruppe der Lues- beziehungsweise Syphilis-Erreger (Treponema pallidum, syn. Spirochaeta pallida) nahe verwandt sind, so dass es bei serologischen Untersuchungen zu Kreuzreaktionen kommen kann. Borrelien, die zur „Lyme disease“ führen, erscheinen als spiralige Bakterien von 10–30 µm Länge und einem Durchmesser von 0,2–0,3 µm. Sie besitzen 7–11 im Elektronenmikroskop sichtbare sogenannte Endoflagellen (Geißeln vom Bakterientyp ohne den typischen inneren Aufbau von 9 x 2 + 2 Mikrotubuli). Die Bakterien können im Dunkelfeld an ihren Bewegungen beziehungsweise bei Färbungen durch die gramnegative Reaktion ihrer Hülle erkannt werden.
Es sind aus dieser Gruppe der Erreger der Zeckenborreliose mindestens zwölf Arten beschrieben, von denen in Europa und Amerika B. burgdorferi (in engerem Sinn = sensu stricto) auftritt. In Europa kommen dazu aus dem B.-burgdorferi-Komplex (sensu lato = im weiteren Sinn) mit den B. spielmanii, B. afzelii und B. garinii weitere pathogene Arten hinzu (z. B. B. lusitaniae, B. valaisiana als möglicherweise pathogene Arten). In Asien finden sich B. garinii, B. afzelii, B. burgdorferi sensu stricto wie auch B. japonica.
Übertragungswege
Der Erreger Borrelia burgdorferi wird in Europa von Zecken der Art Ixodes ricinus übertragen, in Asien von I. persulcatus und in den USA vorwiegend von I. scapularis, wobei alle Entwicklungsstadien (Larve, Nymphe, Adulte) involviert sind. Das Hauptreservoir sind kleine Nagetiere (z. B. Mäuse) und auch Vögel, die insbesondere für die Verbreitung in den jeweiligen Ländern sorgen.
Auftreten
Die besonders häufigen und zudem humanpathogenen Arten vom B.-burgdorferi-sensu-stricto-Komplex finden sich in den USA und Europa, dazu (s. oben) weitere in Europa. In Europa erwiesen sich in manchen Gebieten bis zu 40 % der gefangenen Zecken der Art Ixodes ricinus und in geringer Anzahl auch Dermacentor reticulatus als Träger von Borrelien. In den USA waren die dort nachgewiesenen Überträger-Zecken (Ixodes-Arten) ebenfalls in hohem Maße infiziert. Allerdings bedeutet dies nicht, dass es dann bei jedem Saugakt zu einer patenten, das heißt erfolgreichen Infektion kommt. Als Reservoir für die Borrelien dient eine Vielzahl von Wirbeltieren (Vögel, Nager, Hunde, Katzen, Pferde, Wildtiere etc.), ohne dass diese unbedingt Symptome zeigen müssen. Mäuse zum Beispiel erkranken faktisch nicht.
Krankheitssymptome
Die Lyme- beziehungsweise Zeckenborreliose ist wegen ihrer relativ unspezifischen, aber faktisch lebenslang anhaltenden Symptome eine der am meisten verkannten Erkrankungen des Menschen. Wie das bei solchen Fällen häufig der Fall ist, bilden sich bei den Betroffenen und vor allem bei den in der Therapie tätigen Berufsgruppen bestimmte Lager, deren Anhänger eher zu weltanschaulichen Grabenkämpfen neigen als zu sorgfältiger tiefgreifender Analyse oder sogar zur Entwicklung von standardisierten optimalen Diagnose- und Therapieverfahren. Fakt ist jedoch, dass die Verbreitung der Borreliose mit Blick auf die jährlich zum Beispiel in Deutschland gemeldeten Zahlen von Neuinfektionen und die sich daraus ergebenden Folgeschäden fast als Volkskrankheit angesehen werden kann.
Verlauf
Die beiden ersten Phasen können spontan ausheilen (1. Phase in etwa 90 % der Fälle, 2. Phase in etwa 80 % der hiervon betroffenen Personen). Allerdings können auch einzelne Phasen unterbleiben, so dass die Krankheitsbilder je nach Immunlage, dem Alter der Personen sowie dem Auftreten verschiedener Krankheitserreger stark variieren können, was die diagnostischen Probleme nur noch verstärkt. So finden sich die Symptome der Neuroborreliose nur bei 10–12 % der Betroffenen, die Arthritis bei 8–10 % in Europa, aber bei bis zu 30 % der in Amerika auftretenden Fälle.
Therapie
Zur Therapie der Borreliose wird die Anwendung relativ hoher Dosen von Antibiotika empfohlen, zum Beispiel Doxycyclin 2-mal 100 mg/Tag für 14–21 Tage; bei Kindern Amoxicillin, bei Allergikern Makrolide.
Vorbeugung
Bei Wanderungen in Wald- und Wiesengebieten Socken über die Hosenbeine ziehen und diese wie auch nackte Beine mit einem Zeckenrepellens aus der Apotheke besprühen.
Frühsommer-Meningoenzephalitis (FSME)
Diese von einem Virus induzierte Erkrankung (engl. tick-borne encephalitis, TBE), auch Zeckenenzephalitis, Frühsommerenzephalitis oder Zentraleuropäische Enzephalitis (ZEE) genannt, hat ihr Hauptreservoir in Kleintiernagern des Waldes und von Wiesen. Da diese Tiere stets in Bodennähe leben, können die von ihnen abgesetzten Zecken auch leicht auf den Menschen übertreten und dabei beim Blutsaugakt die FSME-Viren übertragen. Die Übertragung des Virus erfolgt allerdings nicht bei jedem Saugakt und zudem entwickelt nur jeder Dritte der Infizierten die Krankheitssymptome. Diese treten zweigipflig auf, und zwar zunächst nach etwa 10 (5–28) Tagen (Kopfschmerzen, Fieber). Nach Abschwächung der Symptome kommt es oft zu einer isolierten Hirnhautentzündung (Meningitis) oder bei etwa 35–40 % der Fälle zu einer zusätzlichen isolierten Meningitis wie eventuell auch Meningoenzephalomyelitis. Bei allen diesen Erkrankungen kann es zu schweren Verläufen und auch Todesfällen kommt.
Diagnose
Befunde eines potenziellen FSME-Befalls werden aufgrund folgender Fakten erstellt:
Therapie
Leider existiert keine kausale Therapie bei FSME-Befall, sondern es muss auf unterstützende Maßnahmen (meist mit Klinikaufenthalt) zurückgegriffen werden. Wichtig: Personen mit Immunsuppression sind besonders gefährdet und daher ist bei deren Befall unbedingt eine klinische Einweisung erforderlich.
Prophylaxe
Wegen der Schwere der potenziellen Krankheitssymptome sollte bei geplanter Einreise in ausgewiesene FSME-Endemiegebiete vorher unbedingt eine vorbeugende Impfung mit drei Grundimmunisierungen (wichtige Beachtung bei der Reiseplanung in Endemiegebiete!) erforderlich. Die Wiederholung der Impfung wird je nach Alter der betroffenen Person empfohlen (zwischen 3–5 Jahren). In Deutschland sind verfügbar: Encepur Kinder, Encepur Erwachsene, FSME Immun Junior und FSME Immun (ab ca. 16 Jahre).
Informationen zur FSME bietet die Leitlinie der Deutschen Gesellschaft für Neurologie (s. „Weitere Infos“).
Interessenkonflikt: Der Autor ist bei der Alpha-Biocare GmbH, Neuss, beschäftigt. Weitere Interessenkonflikte liegen nicht vor.
Literatur
Mehlhorn B, Mehlhorn H: Zecken auf dem Vormarsch. Vorbeugung und Maßnahmen gegen Krankheitserreger. Düsseldorf University Press, Düsseldorf, 2009 (auch beim Autor erhältlich).
Mehlhorn B, Mehlhorn H: Zecken, Milben, Fliegen, Schaben … Schach dem Ungeziefer. 4. Aufl. Heidelberg: Springer, 2020.
Mehlhorn H: Encyclopedia of parasitology. 4. Aufl. Heidelberg, New York: Springer, , 2016
Mehlhorn H: Die Parasiten des Menschen. Erkrankungen erkennen, bekämpfen und vorbeugen. 7. Aufl. (8. Aufl. im Druck). Heidelberg: Springer Spektrum, 2012
doi:10.17147/asu-1-189960
Weitere Infos
Deutsche Gesellschaft für Neurologie: Leitlinie Frühsommer-Meningoenzephalitis (FSME)
https://dgn.org/wp-content/uploads/2013/01/030035_LL_FSME_2020.pdf
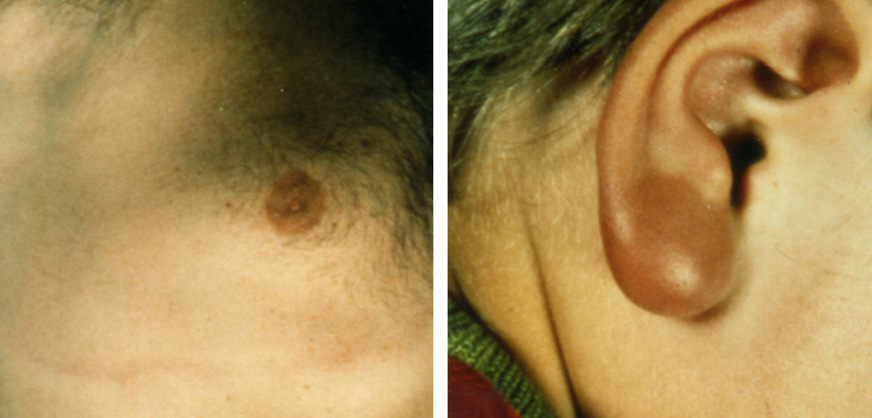
Fotos: H. Mehlhorn
Kernaussagen
Kontakt
Das PDF dient ausschließlich dem persönlichen Gebrauch! - Weitergehende Rechte bitte anfragen unter: nutzungsrechte@asu-arbeitsmedizin.com.