Prevention of needlestick injuries in healthcare – Partial evaluation of an online analysis questionnaire with a focus on TOP protection measures
Background: The risk of needlestick injuries (NSI) for healthcare workers (HCW) is often dependent on a multitude of factors. After an NSI occurs, the accident should be analysed and the risk reduced through technical, organisational and personal protection measures (TOP). This paper describes the TOP recommendations in relation to HCW.
Methodology: HCW whose NSI had been reported to the Statutory Accident Insurance of the Health and Welfare Service (BGW) were asked to fill out an online questionnaire about the accident and TOP recommendations. The analysis of TOP took place separately for each of the three fields of work: hospitals, medical practices and outpatient and inpatient care (= care).
Results: As of the analysis date of 1 October 2018, 1,356 records had been assessed. 1,093 cases met the criteria for NSI. 715 respondents had proposed at least one protective measure. These referred most often to changes in the organisation of work across all sectors, such as reducing time pressure (59 % in hospitals, 92 % in medical practices) and more training on the use of safety equipment (54 % in medical practices, 71% in care). The use of safety equipment was the technical protective measure most often mentioned (32 % in medical practices, 55 % in care) followed by disposable containers (approximately 20 %). Double gloves, indicator gloves and gloves for garbage disposal played the biggest role in personal protective measures (approximately 20 % each).
Conclusions: The majority of HCW see an ongoing need for optimisation with respect to training and the use of safety equipment. These results support the conclusions reached in other reviews that the risk of NSI can be most effectively reduced through the combined use of safety equipment and training.
Keywords: healthcare workers – needlestick injuries – sharps – accident analysis – risk factors – technical, organisational and personal protection measures (TOP) – time pressure and training – safety equipment
Prävention von Nadelstichverletzungen im Gesundheitswesen – Teilauswertung eines Online-Analysebogens mit Schwerpunkt auf TOP-Schutzmaßnahmen
Hintergrund: Das Risiko von Nadelstichverletzungen (NSV) für Beschäftigte im Gesundheitswesen (BiG) ist häufig multifaktoriell bedingt. Nach einer NSV soll der Unfall analysiert und das Risiko durch technische, organisatorische und persönliche Schutzmaßnahmen (TOP) gesenkt werden. In dieser Arbeit werden die Vorschläge von BiG zu TOP beschrieben.
Methode: Beschäftigte im Gesundheitswesen, deren NSV bei der Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege (BGW) gemeldet wurden, wurden gebeten, einen Onlinefragebogen zum Unfallgeschehen und zu Vorschlägen für TOP auszufüllen. Die Auswertung der TOPs erfolgte getrennt für drei Tätigkeitsbereiche: Krankenhäuser, Praxen, ambulante und stationäre Pflege (= Pflege).
Ergebnisse: Am Stichtag 01.10.2018 wurde auf 1356 Datensätze zugegriffen. In 1093 Fällen waren die Kriterien einer NSV erfüllt. 715 Befragte hatten mindestens eine Schutzmaßnahme vorgeschlagen. Diese bezogen sich bereichsübergreifend am häufigsten auf arbeitsorganisatorische Veränderungen wie „Zeitdruck nehmen“ (59 % in Krankenhäusern, 92 % in Praxen) und „mehr Schulungen zur Anwendung sicherer Geräte (SG)“ (54 % in Praxen, 71 % in der Pflege). Als technische Schutzmaßnahme wurde am häufigsten der Einsatz von sicheren Geräten genannt (32 % in Praxen, 55 % in der Pflege), an zweiter Stelle Abwurfbehälter (rund 20 %). Bei den persönlichen Schutzmaßnahmen spielten doppelte beziehungsweise Indikatorhandschuhe sowie Handschuhe für die Müllentsorgung die größte Rolle (jeweils rund 20 %).
Schlussfolgerung: Die Mehrzahl der Beschäftigten im Gesundheitswesen sieht weiteren Optimierungsbedarf bei Schulungen und dem Einsatz von sicheren Geräten. Diese Ergebnisse unterstützen die Schlussfolgerungen von Übersichtsarbeiten, wonach das NSV-Risiko am stärksten durch den kombinierten Einsatz von sicheren Geräten und Schulungen gesenkt wird.
Schlüsselwörter: Beschäftigte im Gesundheitswesen – Nadelstichverletzungen – stechende und schneidende Geräte – Unfallanalyse – Risikofaktoren – technische, organisatorische und persönliche Schutzmaßnahmen (TOP) – Zeitdruck und Schulungen – Sicherheitsgeräte
Hintergrund
Der Kontakt mit Blut oder Körperflüssigkeiten im Zusammenhang mit Nadelstichverletzungen (NSV) oder Blutspritzern auf Schleimhäute oder Wunden bedeutet für Beschäftigte im Gesundheitswesen (BiG) ein potenzielles Infektionsrisiko. Eine NSV im Sinne der Technischen Regel für biologische Arbeitsstoffe im Gesundheitswesen und in der Wohlfahrtspflege (TRBA 250) ist jede Stich-, Schnitt- und Kratzverletzung der Haut, hervorgerufen durch stechende oder schneidende Instrumente beziehungsweise Geräte, die durch Patientenmaterial verunreinigt sind – unabhängig davon, ob die Wunde blutet oder nicht (Ausschuss für Biologische Arbeitsstoffe [ABAS] 2014). Als NSV werden somit alle Unfälle bezeichnet, die durch bereits am Patienten benutzte medizinische Geräte verursacht werden, die die Haut penetrieren, wie Nadeln, Lanzetten, Kanülen, Skalpelle oder chirurgische Drähte.
In den Mitgliedsbetrieben der BGW werden jährlich etwa 50.000 entsprechende Leistungsfälle von Durchgangsärzten (D-Ärzten) gemeldet (Dulon et al. 2018a). Die Einrichtungen im Gesundheitswesen sind verpflichtet, diese NSV nicht nur angemessen zu versorgen, sondern sie betriebsintern zu dokumentieren, zu analysieren und über das bereits bestehende Schutzniveau hinaus technische, organisatorische und persönliche Schutzmaßnahmen (TOP) zur weiteren Minimierung von Verletzungsrisiken zu ergreifen (ABAS 2014). Auch die Mindestanforderungen an die Analyse sind in der TRBA 250 beschrieben (ABAS 2014, Anhang 6).
Als Unfallversicherungsträger (UVT) unterstützt die Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege (BGW) ihre Mitgliedsbetriebe in Fragen des Arbeitsschutzes und der Gefährdungsbeurteilung (GBU). Die BGW stellt seit April 2014 ein Online-NSV-Tool auf ihrer Homepage zur Verfügung, mit dem einerseits die Betriebe bei der Erstellung der GBU nach NSV nach den Vorgaben der TRBA 250 unterstützt werden und andererseits bei der BGW eine Datenbank für Trendanalysen zu NSV aufgebaut wird. Das NSV-Tool wurde gemeinsam mit Fachkräften für Arbeitssicherheit, Arbeitsmedizinern sowie Experten aus der Gesundheitswissenschaft entwickelt und über verschiedene BGW-Medien, arbeitsmedizinische Kongresse und Pflegepersonal betreffende Fachtagungen bekannt gemacht
(www.bgw-online.de/goto/blutkontakt). Vom Aufbau ähnlich einem Fragebogen werden Angaben zur verletzten Person (Tätigkeitsbereich, Berufsgruppe, Berufserfahrung), Umstände des Unfalls sowie Vorschläge für weitere TOP erfasst. Beschäftigte, die ihre NSV mittels Online-NSV-Tool elektronisch erfassen, werden darauf hingewiesen, dass nach ihrer Einwilligung die Daten in anonymisierter Form gespeichert und für wissenschaftliche Auswertungen verwendet werden.
In diesem Beitrag werden die Vorschläge zu TOP beschrieben, die von BiG zur Prävention von NSV genannt wurden.
Methode
Als Datenquelle für die Auswertung der TOP diente das Portal des Online-NSV-Tools sowie für die Rekrutierung von zusätzlichen Nutzern die BGW-Versichertendatenbank. Zeitpunkte für die Stichprobenziehung aus der Versichertendatenbank waren Februar, Mai, Juli und September des Jahres 2018. Dafür wurden Unfallmeldungen oder D-Arztberichte zu NSV eingeschlossen, die jeweils im Monat vorher angezeigt worden waren (n = 10.011). Die Versicherten wurden angeschrieben und gebeten, die NSV mittels des NSV-Tools elektronisch zu dokumentieren.
Für die Auswertung wurden die Angaben zum Tätigkeitsbereich zu drei Gruppen zusammengefasst: Krankenhäuser (KH), Praxen (PR, einschließlich Arzt-, Zahnarzt- und therapeutische Praxen) sowie ambulante und stationäre Pflege (PF). Der Stichtag für die Auswertung war der 01.10.2018. Ausgeschlossen wurden Fälle, die in einem anderen Tätigkeitsbereich gearbeitet hatten, ausschließlich Kontakt zu Blutspritzern oder anderen Körperflüssigkeiten hatten, unbenutzte Geräte verwendet, nur eine Frage oder einen leeren Datensatz eingestellt hatten. In 1093 Fällen waren diese Kriterien erfüllt. Außerdem wurden diejenigen ausgeschlossen, die „keine weiteren TOP erforderlich“ angekreuzt oder keine Angaben zu TOP gemacht hatten (n = 337 bzw. n = 31). Eingeschlossen wurden Fälle mit einer NSV und mindestens einer Angabe zu TOP (n = 715).
Freitextangaben, in denen die Befragten als TOP-Maßnahme „mehr Konzentration auf die Tätigkeit“ forderten, sowohl von sich selbst als auch von anderen, wurden nicht als TOP, sondern als Aufforderung zur Verhaltensänderung eingestuft und in einem eigenständigen Merkmal („mehr Konzentration“) zusammengefasst.
Die Datenauswertung erfolgte deskriptiv-statistisch unter Angabe der absoluten und relativen Häufigkeiten, getrennt für die drei Tätigkeitsbereiche KH, PR und PF. Beschrieben wurden vorwiegend Ergebnisse, bei denen sich die Verteilung um mindestens 10 Prozentpunkte unterschied.
Ergebnisse
Für die Auswertung von TOP-Maßnahmen standen 715 Datensätze zur Verfügung. Nahezu die Hälfte der Teilnehmer war in KH beschäftigt (52 %), ein Drittel in PR (28 %) und ein Fünftel in der PF (20 %).
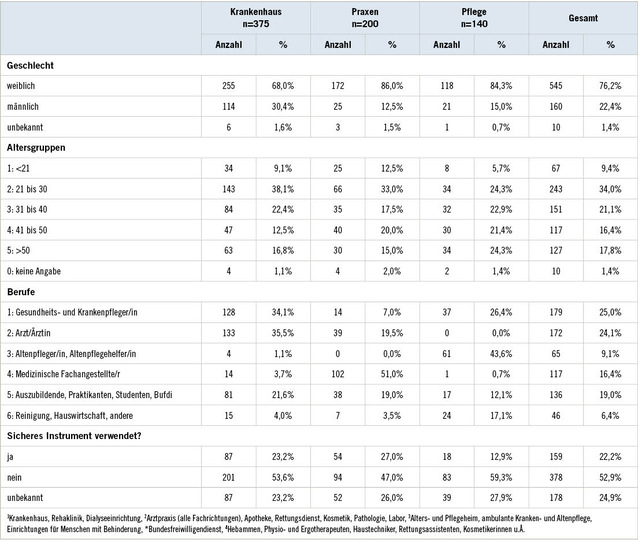
Der Großteil der Teilnehmer war weiblich, allerdings lag der Anteil in Praxen bei fast 90 % (➥ Tabelle 1). Unterschiede beim Alter gab es bei der Gruppe der unter 30-Jährigen, deren Anteil in der Pflege mit 30 % am geringsten war. Bereichsübergreifend stellten die Gesundheits- und Krankenpfleger die größte Berufsgruppe, gefolgt von Ärzten und medizinischem Fachpersonal. Im Vergleich zu den anderen Tätigkeitsbereichen entfiel auf die medizinischen Fachangestellten in PR der größte Anteil. Im Tätigkeitsbereich PF handelte es sich dagegen bei mehr als zwei Dritteln um pflegerisches Personal. Zudem verletzte sich pflegefernes Personal (Reinigung und Hauswirtschaft) in der PF deutlich häufiger an medizinischen Geräten als in den beiden anderen Bereichen. An einem Viertel der Ereignisse waren Sicherheitsgeräte (SG) beteiligt.
In allen drei Tätigkeitsbereichen machten mehr als die Hälfte bis zu Dreiviertel der Teilnehmer mindestens einen Vorschlag für eine TOP-Maßnahme. Die meisten Vorschläge stammten von BiG aus Krankenhäusern.
Die Angaben derjenigen, die mindestens eine TOP vorschlugen, werden in ➥ Tabelle 2 zusammengefasst (n = 715). In allen drei Bereichen betrafen die meisten Vorschläge organisatorische Schutzmaßnahmen, am häufigsten betrafen diese die Themen Zeitdruck, Personalbedarf und Schulungen. Der überwiegende Anteil der BiG in KH sowie zwei Drittel in PR und PF hielten weniger Zeitdruck und mehr Personal für hilfreich zur Risikominimierung. Der Anteil der BiG, die Schulungen im Umgang mit SG vorschlugen, war in der PF am höchsten (71 % gegenüber 53 % in den beiden anderen Tätigkeitsbereichen).
Als technische Schutzmaßnahme wurde in allen drei Gruppen am häufigsten die Verwendung von SG vorgeschlagen, am häufigsten in der PF (54 %). Rund ein Viertel der BiG in der PF und in KH schlugen Verbesserungen bei der Ausstattung mit Abwurfbehältern vor. Vorschläge zur besseren Beleuchtung und mehr Platz am Arbeitsplatz hatten in allen drei Tätigkeitsbereichen jeweils einen Anteil von unter 10 %. In allen drei Tätigkeitsbereichen wurden Vorschläge zur persönlichen Schutzausrüstung (doppelte Handschuhe, Schutzkleidung, Unterarmschutz, Handschuhe zur Müllentsorgung) gemacht. In KH wurden am häufigsten doppelte Handschuhe oder Indikatorhandschuhe gefordert. Die Ausstattung mit geeigneten Handschuhen für die Müllentsorgung schlug rund ein Fünftel der Teilnehmer in allen Bereichen vor.
Eine Verhaltensänderung bei der Arbeit, die nicht durch Schulung, Training oder arbeitsorganisatorische Veränderungen erreicht werden kann, wie mehr Konzentration, forderten 2 bis 4 % der Teilnehmer (keine Tabelle).
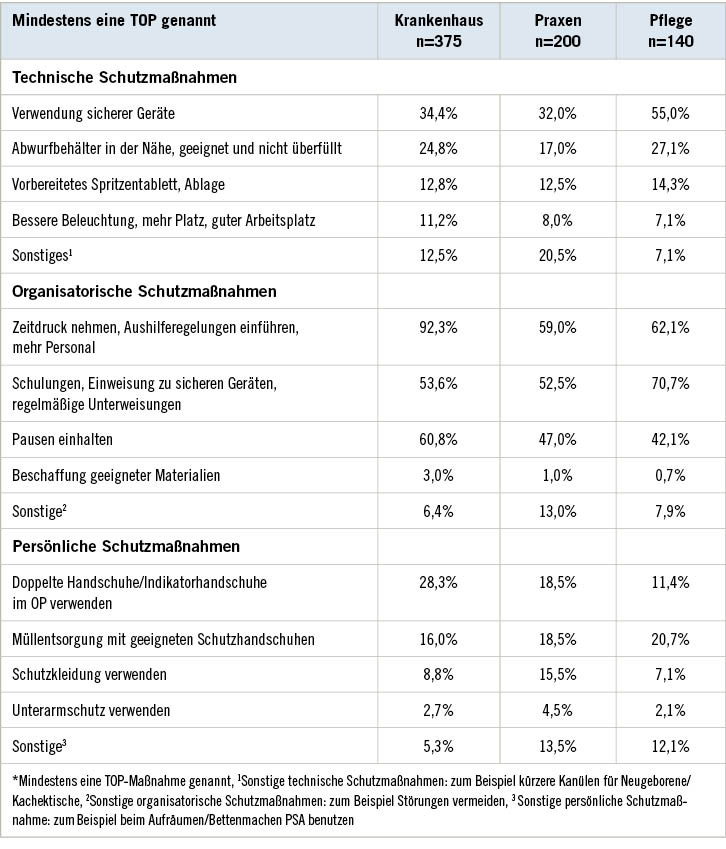
Table 1: Recommendations for avoidance of NSI (TOP protection measures) by field of work, n=715*
Diskussion
Die Ergebnisse der vorliegenden Studie weisen darauf hin, dass das Potenzial an möglichen TOP für NSV noch nicht ausgeschöpft wurde. Ein Großteil der Verletzten hatte TOP vorgeschlagen, die bisher an ihren Arbeitsplätzen vernachlässigt worden waren. Bereichsübergreifend schlugen die BiG am häufigsten organisatorische Schutzmaßnahmen wie Schulungen zur Anwendung der SG und eine Veränderung der Arbeitsorganisation zur Reduktion von Zeitdruck vor. Die Ursachen von NSV sind multifaktoriell, abhängig von Gerätetyp, Tätigkeit, Berufserfahrung, Schulung in Arbeits- und Infektionsschutz, Risikobewusstsein, großer Arbeitsbelastung und Stand der Arbeitsorganisation (Reddy et al. 2017). Die meisten der Faktoren sind technischen, organisatorischen oder persönlichen Schutzmaßnahmen (TOP) zugänglich, auch wenn die Evidenz für den präventiven Effekt der einzelnen TOP unterschiedlich bewertet wird (Reddy et al. 2017).
Aus der Praxis wird wiederholt darauf hingewiesen, dass es bei der Prävention von NSV immer noch offene Fragen auf mehreren Ebenen gebe. Die Bezeichnung Sicherheitsgerät ist nicht geschützt, sondern wird für ein medizinisches Gerät benutzt, das Vorrichtungen zum Schutz vor perkutanen Verletzungen aufweist, unabhängig von Qualitätsstandards. Außerdem gibt es für einzelne Anwendungen noch keine geeigneten SG. Auch werden sie in bestimmten Bereichen für Tätigkeiten nicht wie vorgeschrieben durchgängig vorgehalten oder eingesetzt. Erschwerend kommt für die Anwender von SG hinzu, dass viele Schulungen, die bei der Einführung der SG in den ersten Jahren häufig von den Herstellerfirmen finanziert wurden, inzwischen weggefallen sind.
Schulungen und Sicherheitsgeräte
Tatsächlich beziehen sich die Vorschläge von über der Hälfte der Teilnehmer auf bessere Einweisung bei neuen SG sowie regelmäßige Unterweisungen. Abhängig vom Tätigkeitsbereich fordern ein Drittel bis über die Hälfte den Einsatz von SG.
Verschiedene Studien haben gezeigt, dass sich die Rate von NSV durch Training sowie den Einsatz von SG reduzieren lässt: mit Training um 34 %, durch den Einsatz von SG um 49 % und bei Verwendung von SG in Kombination mit Training um 62 % (Beswick et al. 2012; Tarigan et al. 2015).
Insgesamt zeigen die Angaben, dass von weniger als einem Viertel der Teilnehmer, die zusätzliche TOP vorschlugen, bereits SG verwendet wurden. Allerdings konnte ein weiteres Viertel der verwendeten Geräte nicht zugeordnet werden. Es ist deshalb anzunehmen, dass die Zuordnung zu SG oder konventionellen Geräten wenig verlässlich ist. Auch dieser Aspekt betont die Bedeutung von Schulungen der Anwender und Entsorger.
Verletzungen durch Insulinpens in der Pflege
Über die Hälfte der Beschäftigten in der PF forderten eine verbesserte Ausstattung mit SG, und das obwohl dieser Bereich keinen interventionellen Tätigkeitsschwerpunkt aufweist. Auswertungen zeigen, dass in der PF ein bedeutender Anteil von NSV durch Insulinpens verursacht wird (Dulon et al. 2018b; Kiss et al. 2008). Das Infektionsrisiko durch Insulinpens ist vermutlich gering, aber es geht auch hier um die Vermeidung der Stichverletzungen (Dulon et al. 2018b). Derzeit wird gefordert, dass der erforderliche Zuschlag für sichere Insulinpens auch bei patientenbezogener Verordnung über die Krankenkasse finanziert wird (§ 6b Abs. 1-2 „Verordnung von Hilfsmitteln mit einem Sicherheitsmechanismus“).
Sichere Entsorgung von stechenden und schneidenden Geräten
Ein weiteres Problemfeld der TOP ist die unfallfreie Entsorgung von stechenden und schneidenden Geräten. Es gibt noch keine ausreichende Evidenz dafür, dass sich die NSV-Rate durch Bereitstellen von Abwurfbehältern reduziert (Reddy et al. 2017). Das spricht nicht grundsätzlich gegen den protektiven Effekt einer gut organisierten Entsorgung (Reddy et al. 2017). Allerdings muss auch patientenfernes Personal, wie Reinigungskräfte und Hauswirtschafter, in der Anwendung der für sie geeigneten Schutzmaßnahmen trainiert werden (Blenkharn u. Odd 2008). Dies ist ein weiterer wichtiger Aspekt bei Schulungen (Grimmond u. Naisoro 2014).
Ausstattung mit Schutzhandschuhen verbessern
Die Vorschläge der Teilnehmer für persönliche Schutzausrüstungen bezogen sich vor allem auf die Ausstattung mit Schutzhandschuhen. Beschäftigte aus KH und PR schlugen am häufigsten doppelte oder verstärkte Handschuhe vor. Die Evidenz für den protektiven Effekt von doppelten Handschuhen ist für Tätigkeiten in chirurgischen Bereichen gesichert (Mischke et al. 2014, Reddy et al. 2017). Dagegen wurde der Einsatz spezieller Handschuhe bei der Entsorgung noch nicht ausreichend untersucht.
Limitationen
Ein Drittel der Teilnehmer hat keine Vorschläge zu TOP gemacht. Die Gründe sind nicht bekannt. Man könnte annehmen, dass in den Betrieben bereits ausreichend TOP vorhanden waren, diese aber die NSV nicht verhindert haben, oder die Beschäftigten keine Informationen über mögliche Optimierungen von TOP oder von anderen Arbeitsplatzbedingungen hatten.
Schlussfolgerung
Nadelstichverletzungen sind als Unfälle oft vermeidbar, multifaktorielle Ansätze versprechen den größten Erfolg. BiG mit einer kürzlich erlittenen NSV schlagen am häufigsten organisatorische Schutzmaßnahmen vor. Darunter wird vor allem im Krankenhaus die Reduktion von Zeitdruck und mehr Personal genannt. Schulungen, Training an Sicherheitsgeräten und regelmäßige Unterweisungen werden vor allem in der ambulanten und stationären Pflege eingefordert. Unter den technischen Schutzmaßnahmen wurde am häufigsten die Verwendung von SG genannt. Doppelte Handschuhe sollten in Krankenhäusern im chirurgischen Bereich regulär angeboten werden. Bei Schulungen müssen die Entsorgung von Geräten thematisiert und auch pflegeferne Beschäftigtengruppen einbezogen werden.
Interessenkonflikt: Die Erstautorin und ihre Koautorinnen und -autoren geben an, dass keine Interessenkonflikte vorliegen.
Literatur
Ausschuss für Biologische Arbeitsstoffe (ABAS): Technische Regeln für Biologische Arbeitsstoffe. Biologische Arbeitsstoffe im Gesundheitswesen und in der Wohlfahrtspflege (TRBA 250). 4. Änderung: GMBl. Nr. 15 vom 2.5.2018, S. 259 GMBI 2014: 206.
Beswick, A., E. Robinson, G. Evans, A. Codling (2012). An evaluation of the efficacy of safer sharps devices: Systematic review, Health and Safety Executive.
Blenkharn, J. I., C. Odd: Sharps injuries in healthcare waste handlers. Ann Occup Hyg 2008; 52: 281-286.
Dulon, M., B. Lisiak, D. Wendeler, A. Nienhaus: [Workers‘ Compensation Claims for Needlestick Injuries Among Healthcare Personnel in Hospitals, Doctors‘ Surgeries and Nursing Institutions]. Gesundheitswesen 2018a; 80: 176-182.
Dulon, M., D. Wendeler, A. Nienhaus: Seroconversion after needlestick injuries - analyses of statutory accident insurance clamis in Germany. GMS Hyg Infect Control 2018b; 13: Doc05.
Grimmond, T., W. Naisoro: Sharps injury reduction: a six-year, three-phase study comparing use of a small patient-room sharps disposal container with a larger engineered container. J Infect Prev 2014; 15: 170-174.
Kiss, P., M. De Meester, L. Braeckman: Needlestick injuries in nursing homes: the prominent role of insulin pens. Infect Control Hosp Epidemiol 2008; 29: 1192-1194.
Mischke, C., J. H. Verbeek, A. Saarto, M. C. Lavoie, M. Pahwa, S. Ijaz: Gloves, extra gloves or special types of gloves for preventing percutaneous exposure injuries in healthcare personnel. Cochrane Database Syst Rev 2014: CD009573.
Reddy, V. K., M. C. Lavoie, J. H. Verbeek, M. Pahwa: Devices for preventing percutaneous exposure injuries caused by needles in healthcare personnel. Cochrane Database Syst Rev 2017; 11: CD009740.
Tarigan, L. H., M. Cifuentes, M. Quinn, D. Kriebel: Prevention of needle-stick injuries in healthcare facilities: a meta-analysis. Infect Control Hosp Epidemiol 2015; 36: 823-829.
ASU Arbeitsmed Sozialmed Umweltmed 2019; 55: –236-240