Mental health at work – The psy50 as an integrative approach to the measurement of working conditions
Work can either stabilize or impair mental health. Thus, factors that support well-being and commitment must be considered in addition to burdens and stressors. Further, without knowledge of the mental well-being or engagement of the workers, the assessment of psychosocial working conditions remains incomplete. Long-term studies show that the lack of or variation in resources correlates more strongly with engagement, emotional well-being or health-related productivity losses than stressors. The effects differ across personality types. Methodological advances allow the development of compact screening instruments which cover all relevant constructs yet can be completed in less than 10 minutes. The second part of the article presents such an instrument, the psy50. The instrument was developed over several years in cooperation with the BKK umbrella organization, the Federal Ministry of Labour, experts and employees as part of the psyGA project.
Keywords: workplace conditions – mental health – personality – measuring psychosocial working conditions
ASU Arbeitsmed Sozialmed Umweltmed 2022 57: 377 – 384
doi:10.17147/asu-1-198105
Psychische Gesundheit bei der Arbeit – Der psy50 als integrativer Ansatz zur Messung der Arbeitsbedingungen
Arbeit kann die psychische Gesundheit stabilisieren oder belasten. Daher sind nicht nur allein die Belastungen, sondern auch Faktoren zu berücksichtigen, die Wohlbefinden und Engagement stärken. Erst das Wissen, wie es den Beschäftigten unter den gegebenen Bedingungen tatsächlich geht, vervollständigt die Beurteilung. Langzeitstudien zeigen, dass mehr als Belastungen der Mangel oder die Vielfalt an Ressourcen einhergehen mit Engagement, seelischem Wohlbefinden oder gesundheitsbedingten Produktivitätsverlusten. Dabei unterscheiden sich Persönlichkeitstypologien. Methodologische Fortschritte erleichtern, für die psychische Gefährdungsbeurteilung kompakte Screening-Instrumente zu entwickeln, die alle relevanten Konstrukte abdecken und dennoch in unter 10 Minuten auszufüllen sind. Der zweite Teil des Beitrags stellt ein solches Instrument vor, den psy50. Das Instrument entstand in mehrjähriger Entwicklung in Kooperation mit dem BKK-Dachverband, dem Bundesarbeitsministerium, Experten und Beschäftigten im Rahmen des psyGA-Projekts.
Schlüsselwörter: Arbeitsplatzbedingungen – psychische Gesundheit – Persönlichkeit – Messung psychosozialer Arbeitsbedingungen
Psyche, Arbeitsschutz, Arbeitsmedizin und die Bewertung möglicher Gefährdung
In Anlehnung an die klassische Gefährdungsbeurteilung bei physischen Gefahren schreibt der Gesetzgeber auch die Gefährdungsbeurteilung in Bezug auf die Psyche vor (ArbSchG 2013). In der Praxis stellt dieser Anspruch Arbeitsschutzbeauftragte und Arbeitsmedizinerinnen bzw. -mediziner vor bedeutsame, noch immer nicht abschließend gelöste Herausforderungen. Während physikalische oder chemische Noxen eindeutig nach ihrem Gefährdungspotenzial beurteilt werden können, gilt dies nicht für die Arbeit in Bezug auf die psychische Gesundheit. Beschäftigte bringen ihre Psyche mit zur Arbeit; sie können sie nicht am Werktor abgeben. Somit entsteht immer eine Wechselwirkung zwischen Arbeit und der psychischen Ausgangsituation. Gefährdet daher die moderne Arbeitswelt psychisch stärker als frühere Arbeitskontexte oder passen psychisch angeschlagene Personen nicht mehr in die moderne Arbeitswelt (Jacobi u. Linden 2018)? Wäre nicht nur danach zu fragen, ob und wie belastend Arbeit ist, sondern vielleicht auch, welche unterstützenden psychischen Ressourcen Arbeit bereitstellt? In der Statistik fast aller gesetzlichen Krankenkassen führen heute die Arbeitsunfähigkeitstage wegen psychischer Erkrankungen wie auch die Frühverrentungen (Meyer et al. 2019). Reflektiert dieser Befund die Zunahme an psychischem Leid in der arbeitenden Bevölkerung oder eher das ärztliche ICD-Kodierverhalten beim Ausstellen der Arbeitsunfähigkeitsbescheinigung? (Linden 2020). Ist es hinreichend, bei der psychischen Gefährdungsbeurteilung allein auf Stressoren oder Belastungen zu fokussieren? Dieser Beitrag zeigt konzeptionelle und pragmatische Lösungsvorschläge für eine neue, auch die Ressourcen einbeziehende Gefährdungsbeurteilung auf, die in Zusammenarbeit unter anderem mit Expertinnen und Experten des Dachverbandes der Betriebskrankenkassen (BKK) des Bundesarbeitsministeriums entwickelt wurde und nun als Kurzfragebogen psy50 zu Arbeit und psychischer Gesundheit verfügbar ist (BKK-Dachverband 2020).
Konzeptionelle Herausforderungen beim Thema psychische Gefährdung
Konzeptionell unterscheidet sich die Gefährdungsbeurteilung psychosozialer Faktoren von der klassischen, arbeitsmedizinischen Gefährdungsbeurteilung. Eine Exposition gegenüber Lärm, potenziell toxischen Substanzen oder auch ungünstigen ergonomischen Verhältnissen lässt sich für jeden Arbeitsplatz durch externe Messung objektivieren. Daraus lassen sich Gefährdung und Wahrscheinlichkeit einer Schädigung feststellen, konkrete Maßnahmen ableiten und der Effekt der Maßnahmen messen. Anders ist es bei der Wechselwirkung zwischen den psychosozialen Arbeitsbedingungen und dem seelischen Wohlbefinden. Es gibt keine Grenzwerte für ungünstiges Führungsverhalten, für angedeutetes Mobbing durch Kolleginnen oder Kollegen, für unklares Rollenverständnis oder widersprüchliche Arbeitsaufträge. Auch gibt es keine Grenzwerte für Mangel an Ressourcen, etwa Wertschätzung, Anerkennung, Fairness. Diese Faktoren lassen sich nicht durch eine Begehung des Arbeitsplatzes erkennen. Für ein umfassendes Bild der psychosozialen Rahmenbedingungen der Arbeit müssten daher mögliche Belastungen, die Ressourcen, aber auch die Zielgröße, das psychische Wohlbefinden und die Arbeitsfähigkeit untersucht werden. Wir schlagen daher zwei Zielgrößen vor, die später detailliert erläutert werden: das engagierte Wohlbefinden und die gesundheitsbezogenen Produktivitätsverluste.
Der Fokus auf Belastungen und Stressoren übersieht die Bedeutung der Ressourcen
Wer Engagement, Wohlbefinden und gesundheitsbezogene Produktivität als Zielgrößen betrachtet, muss nicht nur nach den Belastungen fragen, sondern auch nach förderlichen Faktoren. Arbeit vor allem als potenziell gefährdend anzusehen und bei den psychischen Erkrankungen als Kofaktor zu verstehen, folgt der Vorgehensweise für physikalische, ergonomische oder chemische Noxen – wie etwa die Leitlinie der Gemeinsamen Deutschen Arbeitsschutzstrategie (GDA) zur psychischen Gefährdungsbeurteilung (Beck et al. 2017). Wer mit Menschen zu tun hat, die aufgrund psychischen Leidens nicht mehr arbeitsfähig sind, trifft jedoch meist auf eine Kombination von Ursachen. Der Verlust der Arbeit – im klassischen Sinne des Arbeitsschutzes das Ausschalten der Noxe – führt eben nicht zur Besserung oder Gesundheit. Die Forschung zu berufsbedingtem Stress betont daher schon lange die Balance zwischen Herausforderungen und Ressourcen (z. B. Bakker u. Demerouti 2007; Demerouti et al. 2001) oder die Passung zwischen Arbeitsverhältnissen und Individuum
(Jacobi u. Linden 2018). Bereits die frühe Stressforschung entwickelte ein Modell, das Belastungen oder psychische Herausforderungen in Bezug zu den eigenen verfügbaren Bewältigungsressourcen stellt
(Lazarus 1966). Nach Lazarus entsteht Überforderung erst, wenn die Ressourcen zur Bewältigung als nicht ausreichend wahrgenommen werden. Neuere Forschungen in Deutschland, etwa longitudinale Untersuchungen wie die lidA-Studie (Schröder et al. 2013) oder die Untersuchung des Bundesarbeitsministeriums zur Wechselwirkung von Arbeitsqualität und wirtschaftlichem Erfolg (Ruf et al. 2020), unterstreichen die Gültigkeit dieser theoretischen Konzepte. Beide Untersuchungen haben Beschäftigte über mehrere Untersuchungswellen langfristig verfolgt und sowohl Belastungsfaktoren als auch Ressourcen gemessen. Langfristig gehen vor allem die verfügbaren psychischen Ressourcen, das heißt das, was einen Menschen stärkt, einher mit günstigerer psychischer Gesundheit, gemessen etwa mit dem WHO-5-Fragebogen (Topp et al. 2015) zum psychischen Wohlbefinden.
Wirksamkeitsbeweise wie bei technischen Maßnahmen sind für Interventionen zur psychischen Gesundheit bei der Arbeit herausfordernd
Allerdings: Wenn etwas „einhergeht“ mit psychischem Wohlbefinden bedeutet das zunächst nur „gleichzeitig auftreten“. Der Befund belegt keine ursächliche Wirkung. Aus der medizinischen pharmakologischen Forschung kennen wir die randomisierte kontrollierte Studie, die zufällige Zuteilung der Teilnehmenden zur Kontrollgruppe und Intervention. In den Labors der Stressforschung lassen sich an freiwilligen gesunden Personen tatsächlich auch Belastungen und Ressourcen zufällig zuteilen und die Veränderung kurzfristiger psychobiologischer Regulationssysteme messen. Doch die Übertragbarkeit auf die reale Arbeitswelt ist fraglich.
Idealerweise würde eine wissenschaftliche Interventionsstudie, beispielsweise auf Arbeitsgruppen randomisiert, die Ressourcen, etwa die Freude an der Arbeit, erhöhen und ein Jahr später messen, wie sich das psychische Wohlbefinden, das Engagement oder die Arbeitsfähigkeit verändert haben. Lägen dann auch noch objektive Kennzahlen zur Veränderung der Produktivität vor, ließen sich die Kosten und der Nutzen (Änderung der Produktivität oder monetär bewertete Verbesserung des psychischen Wohlbefindens) berechnen. Diese idealtypische Untersuchung gibt es nicht, allenfalls existieren „natürliche Experimente“ etwa die Versetzung von Vorgesetzten mit unterschiedlicher Führungskunst.
Das Konzept des engagierten Wohlbefindens
Sowohl aus Sicht von Arbeitnehmenden als auch von Arbeitgebenden ist es der wünschenswerteste Zustand, wenn sich möglichst viele Beschäftigte für die Arbeit begeistern können und es ihnen psychisch gut geht. Hinweise dazu ergab die Langzeitstudie „Arbeitsqualität und wirtschaftlicher Erfolg“. Die Studie wird vom Bundesministerium für Arbeit und Soziales (BMAS) und vom Institut für Arbeitsmarkt- und Berufsforschung (IAB) getragen sowie vom IAB, vom Seminar für Allgemeine Betriebswirtschaftslehre und Personalwirtschaftslehre der Universität zu Köln, dem Lehrstuhl für Managerial Accounting der Eberhard-Karls-Universität Tübingen und vom Zentrum für Europäische Wirtschaftsforschung (ZEW) durchgeführt (BMAS 2019). Seit 2012 haben in bisher vier Untersuchungswellen hinweg jeweils etwa 7000 Beschäftigte einer repräsentativen Stichprobe neben anderen Instrumenten zu individuellen Faktoren, Arbeitsbedingungen, Belastungen und Ressourcen den WHO-5-Fragebogen zum psychischen Wohlbefinden beantwortet (Topp et al. 2015) und eine Skala, die das berufliche Engagement misst (Schaufeli u. Bakker 2003). Mehr als die Hälfte der Beschäftigten zeigten sowohl Wohlbefinden als auch Engagement. Gut einem Fünftel der Befragten ging es sehr gut, einhergehend mit einem hohen Engagement (Bosle et al. 2021). In der Langzeitbeobachtung der Veränderung von Belastungsfaktoren und Ressourcen zeigte sich: Nahezu durchweg geht eine Verbesserung der Ressourcen deutlich stärker mit einer Verbesserung von Wohlbefinden und Engagement einher als eine Abnahme der Belastungen (Fischer et al. 2019).
Psychische Gesundheit und die Produktivität
Wenn „engagiertes Wohlbefinden“ sich durch Verbesserung der Ressourcen steigern lässt, welchen Einfluss hat dies dann beispielsweise auf die Häufigkeit von Erkrankungen oder die Produktivität? Unternehmen oder Organisationen beschäftigen Menschen, um Produkte zu erschaffen oder Leistungen zu erbringen und damit Wertschöpfung zu erzielen. Wer die gleich hohe Qualität und Menge an Arbeitsergebnissen bei geringerem Aufwand erzielt, ist im Wettbewerbsvorteil. Die Personalplanung erfordert daher einen optimalen Fit zwischen den Anforderungen aus der Tätigkeit und den Ressourcen einer Person. Diese Passung bezeichneten Muchinsky und Monahan (1987) als gegenseitige Ergänzung („complementary fit“). Sie postulieren noch eine zweite Dimension der Passung, die sich auf gemeinsame Werte bezieht („supplementary fit“). Viele Arbeitseinsatz-Planungssysteme etwa in der Automobilindustrie berücksichtigen heute schon individuell bekannte Belastungsgrenzen und Tätigkeitsbeurteilung. Sie versuchen, einen optimalen complemenetary fit herzustellen. Dies zeigt sich im nun schon Jahrzehnte zu beobachtenden Trend immer höherer Arbeitsverdichtung. In der heutigen Arbeitswelt nehmen manuelle Tätigkeiten ab, während die Kopfarbeit zunehmend im Vordergrund steht. Bei dieser Tätigkeit lässt sich die „Produktivität“ nicht mit der Stoppuhr ermitteln und gerade bei Kreativität, Team- oder Beziehungsarbeit erfordernden Tätigkeiten auch weniger durch auf das Individuum zurückzuführende von außen beobachtbaren Kennziffern. Es scheint auf der Hand zu liegen, dass ein Team mit hohem Level von „engagiertem Wohlbefinden“ auch bessere Wertschöpfung ermöglicht. Aber gibt es dafür empirische Belege, etwa aus prospektiv geplanten Langzeituntersuchungen?
Das Konzept der „Gesundheitsbedingten Produktivitätsverluste“
Weltweit wurden wissenschaftliche Ansätze gesucht, die Produktivität durch Befragen der Betroffenen selbst zu schätzen. Eine Arbeitsgruppe aus Rotterdam hat dafür eine auf wenige Items verkürzte Form des Arbeitsbewältigungsindex nach Illmarinen (2007, 2009) vorgeschlagen. Die Items erfragen unter anderem die eigene Einschätzung der Arbeitsfähigkeit im Vergleich zur besten je erreichten Arbeitsfähigkeit. Setzt man diese Fragen etwa im Rahmen einer Screening-Umfrage zur psychischen Gefährdungsbeurteilung über ein ganzes Unternehmen hinweg ein, dann lassen sich Abteilungsmittelwerte vergleichen – insbesondere, wenn Arbeitsgruppen nahezu ähnliche Tätigkeiten verrichten. Werden die Daten dann noch auf Abteilungsebene mit realen Arbeitsunfähigkeitstage oder etwa erbrachten Leistungspunkten in einer Pflegedokumentation verknüpft, lässt sich ein interpretierbarer Index „Gesundheitsbedingte Produktivitätsverluste“ als Key-Performance-Indikator ableiten.
Die SAP setzt seit fast 10 Jahren als Key-Performance-Indikator den selbst entwickelten, neun Fragen umfassenden Business Health Culture Index ein. Das SAP-Instrument erfragt Verbundenheit und Identifikation, Führungsqualität, Anerkennung, Handlungsspielraum, Vergütungszufriedenheit, Belastungsgrad, Gesundheit und Vereinbarkeit von Beruf und Privatleben. Anhand der Daten einer deutschlandweiten Gesundheitsuntersuchung, die auch den Index „Gesundheitsbedingte Produktivitätsverluste“ ermittelte, errechnete die SAP, was eine Verbesserung des Business Health Culture Index um 1 % im Jahr für 2014 für den Gewinn bedeutet hätte: ein Plus von 65 Millionen Euro.
Das Messen der psychosozialen Arbeitsbedingungen
Neben dem bereits eingeführten Person-Environment-Fit-Modell existieren weitere Modelle, psychosoziale Rahmenbedingungen, Ressourcen und Belastungen zu beschreiben. Das Job-Demand-Control-Modell vergleicht, in welchem Verhältnis die Anforderungen zu der wahrgenommenen Kontrolle stehen (Karasek 1979). Als kritisch gelten hohe Anforderungen bei geringer Entscheidungsfreiheit. Der schwedische Stressforscher Thöres Theorell fügte dem Modell die Dimension der sozialen Unterstützung hinzu (Theorell 2020). Gleiche kritische Arbeitsbedingungen, so Theorell, führten bei entsprechend guter sozialer Unterstützung zu weniger Belastung. Der Düsseldorfer Medizinsoziologe Johannes Siegrist hingegen betonte den Fit zwischen erforderter Anstrengung und erfahrener Wertschätzung, Anerkennung, Chancen und Gehalt (Siegrist 1996), den fairen Tausch. Die britische Witehall-Studie zeigte schon im letzten Jahrhundert, dass ungünstige Arbeitsverhältnisse sowohl nach dem Job-Demand-Modell als auch nach dem Modell des fairen Tauschs mit erhöhter Häufigkeit von Herzinfarkten im 10-Jahres-Follow-up einhergehen. Nahe an dem auf fairen Tausch zielenden Konstrukt brachten finnische Forschende den Begriff der organisationalen Fairness ein (Elovainio et al. 2002). Der dänische Arbeitsforscher Kristensen versuchte, all diese Konstrukte sowie einen Burnout-Screening-Fragebogen in einem einzigen Instrument abzubilden, dem Copenhagen Psychosocial Questionnaire (COPSOQ; Kristensen et al. 2005). Der COPSOQ wird seither in vielen Ländern eingesetzt, so auch in Auszügen in der Langzeitstudie des Bundesarbeitsministeriums oder als Bestandteil einer freiwilligen Gesundheitsuntersuchung bei Beschäftigten der BMW AG.
Psychosoziale Rahmenbedingungen der Arbeit und Fehlzeiten
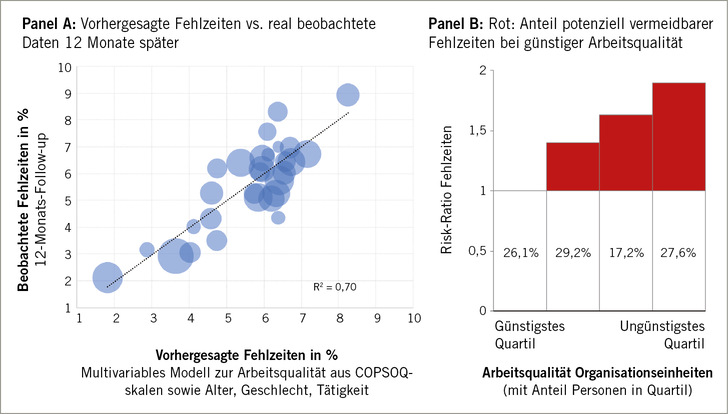
Wirken sich psychosoziale Rahmenbedingungen nur auf psychische Erkrankungen aus oder auch allgemein auf Fehlzeiten? Grundsätzlich gibt es Unterschiede in der Statistik zu Fehlzeiten nach Branche und vor allem Tätigkeit. Bei gleicher Tätigkeit etwa in der Produktion oder der Entwicklung in Automobilunternehmen unterscheiden sich die krankheitsbedingten Fehlzeiten zwischen Abteilungen dennoch beträchtlich. Welcher Anteil dieser Unterschiede in krankheitsbedingten Fehlzeiten ist auf günstigere oder ungünstigere psychosoziale Rahmenbedingungen der Arbeit zurückzuführen? Dies lässt sich durch eine Längsschnittstudie untersuchen, bei der die psychosozialen Rahmenbedingungen der Arbeit und die krankheitsbedingten Fehlzeiten im Folgejahr gemessen werden und gleichzeitig auf der Basis individueller Gesundheitsinformation der Beschäftigten in den Abteilungen für Alter, Geschlecht und Erkrankungen kontrolliert wird. Genau diese Voraussetzungen bot die BMW AG mit ihren jeweils ganzen Abteilungen angebotenen Gesundheitsuntersuchungen mit Messung der subjektiv erlebten Arbeitsbedingungen durch den COPSOQ sowie einer verkürzten Form des Arbeitsbewältigungsindex. Wie zu erwarten, wiesen überwiegend mit der Produktion befasste Abteilungen höhere Fehlzeiten auf als etwa Ingenieurbüros der Entwicklungsabteilung. Doch auch zwischen Organisationseinheiten mit sehr vergleichbarer Tätigkeit unterschieden sich die Fehlzeiten. Ebenso unterschieden sich insbesondere die je Abteilung durchschnittlich erlebten Ressourcen gemessen mit dem COPSOQ. Die an anderem Ort ausführlich berichtete Untersuchung (Fischer et al. 2020) erbrachte in aller Kürze folgenden Befund: Die Abteilungen mit den günstigsten psychosozialen Arbeitsbedingungen wiesen auch die niedrigsten Fehlzeiten auf, selbst nach Kontrolle für wichtige Einflussfaktoren wie Alter, Geschlecht, Tätigkeitsmerkmal. Sieht man das Viertel mit den besten von den Beschäftigten berichteten Arbeitsbedingungen als die realistische in diesem Unternehmen erreichbare Benchmark an, lässt sich der „Überschuss“ an Fehlzeiten errechnen, der allein mit ungünstigeren Arbeitsbedingungen zusammenhängt. Andersherum lässt sich der Anteil der Fehlzeiten ermitteln, der vermeidbar wäre, hätten alle Abteilungen vergleichbare psychosoziale Arbeitsbedingungen wie im besten Viertel. ➥ Abbildung 1 illustriert die Berechnung; die für die BMW AG bemaß sich dieser Anteil auf 32 %, vergleichbar zu einer dänischen Registerstudie gut ein Jahrzehnt zuvor (Fischer et al. 2020; Nielsen et al. 2006).
Persönlichkeit, Veränderung der Arbeitsbedingungen und psychische Gesundheit
Beschäftigte bringen nicht nur unterschiedliche psychische Ausgangsituationen mit zur Arbeit, die mit den vorgefundenen psychosozialen Rahmenbedingungen zum Wohle oder Nachteil der psychischen Gesundheit insgesamt interagieren. Beschäftigte unterscheiden sich auch in ihrer Persönlichkeit. Wer Maßnahmen zur Verbesserung der psychosozialen Rahmenbedingungen der Arbeit ableitet und sowohl Ressourcen als auch Belastungen misst, findet oft verschiedene mögliche Stellschrauben. Würden alle Menschen gleich auf Veränderung reagieren, wäre die Auswahl der Maßnahmen leicht – es ginge nach der Stärke des Zusammenhangs. Diese allgemeine Stärke des Zusammenhangs hatte die bereits erwähnte Längsschnittstudie des Bundesarbeitsministeriums herausgearbeitet, mit dem Befund, dass Stärken von Ressourcen wirkmächtiger scheint als das Reduzieren von Belastung (BMAS 2019). Die bisher kaum beleuchtete Frage jedoch war, ob unterschiedliche Persönlichkeiten auch jeweils unterschiedlich auf Veränderungen der psychosozialen Arbeitsbedingungen reagieren. Beispielsweise ist vorstellbar, dass die Erhöhung des Handlungsspielraums nur für manche günstig ist, während andere dies als eher bedrohliche Herausforderung erleben. Die BMAS-Studie erlaubt, diese Wissenslücke zu schließen, da die Teilnehmenden auch Fragen beantworteten, die die Ausprägung der „Big Five“-Grundfaktoren der Persönlichkeit messen.
Mittels Clusteranalyse ließen sich fünf Persönlichkeitstypologien unterscheiden und beschreiben, die jeweils eine unterschiedliche Mischung und Ausprägung der „Big Five“ aufweisen und die mit nicht stigmatisierenden Bezeichnungen wie „inspirierenden Macher“ oder „stiller Mitläufer“ charakterisiert werden (Herr et al. 2021). Über zwei Untersuchungswellen hinweg beschriebene gleich große Veränderungen der psychosozialen Arbeitsbedingungen unterschieden sich zwischen den Typologien im Zusammenhang mit psychischer Gesundheit und Engagement um das bis zu Sechsfache. So profitierten für die psychische Gesundheit die „stillen Mitläufer“ am meisten von verbessertem unterstützenden Führungsverhalten (Sub-Skala des COPSOQ), während die „inspirierenden Macher“ vor allem von der Verbesserung der Entfaltungsmöglichkeiten zu profitieren schienen (Sub-Skala des COPSOQ).
Diese Persönlichkeitstypologien waren über große und kleine Unternehmen und unterschiedliche Branchen relativ ähnlich verteilt. Die Schlussfolgerung für den Arbeitsschutz und die Arbeitsmedizin in der Beratung von Personalentwicklung und Führungskräften ist: Im günstigsten Fall optimieren Maßnahmen, die aus der psychischen Gefährdungsbeurteilung abgeleitet werden, mehrere Veränderungen, so dass alle Persönlichkeitstypologien profitieren.
Psy50 – ein modernes Screening-Instrument für die psychische Gefährdungsbeurteilung oder die Analyse der psychosozialen Arbeitsbedingungen
Die bisher vorgetragenen Befunde resultieren in einer langen Wunschliste von Fragebogenskalen zur Messung von Belastungen, Ressourcen oder von Outcomes wie psychisches Wohlbefinden und Engagement sowie Mediatorvariablen wie das Erleben von Sinnhaftigkeit oder Freude an der Arbeit. Wer die publizierten und in der Forschung häufig eingesetzten Fragebögen einfach aneinander fügt, erhält ein wissenschaftlich verwertbares Instrument. Bei einer Ausfüllzeit von über einer Stunde ist es für den Gebrauch im betrieblichen Alltag vollkommen ungeeignet. Sollte man darum auf wesentliche Konstrukte verzichten oder nur das halbe Bild erhalten, etwa durch den Fokus auf Belastungen? Wünschenswert wäre ein Instrument, das sich in unter 10 Minuten ausfüllen lässt und dennoch alle wichtigen Konstrukte erfasst. Diese Ausgangssituation war der Anlass für das Bundesarbeitsministerium, im Jahr 2018 über den BKK-Dachverband die Entwicklung eines neuen Instruments in Auftrag zu geben. Der Ausgangspunkt der Entwicklung war die Überlegung, dass Arbeitsschutz, Arbeitsmedizin oder Personalabteilung bei einer Personalbefragung keine diagnostische Aussage über Einzelpersonen machen wollen, sondern über Arbeitsgruppen. Bei Fragebögen zur Anwendung in der Diagnostik für Einzelpersonen werden in der Regel viele leicht unterschiedliche Fragen zum gleichen Konstrukt eingesetzt, etwa der Wertschätzung. Dies verbessert – allerdings nur rein numerisch – die interne Konsistenz bei Fragebögen, und inhaltlich wird auf diese Weise die unterschiedliche Sicht auf ein Thema bei verschiedenen Persönlichkeitstypen berücksichtigt. Wenn allerdings eine ganze Gruppe von 10 Personen befragt wird, in der die unterschiedlichen Persönlichkeitstypen vorkommen, würden zwei Fragen zu einem Thema 20 Antworten ergeben. Daraus lassen sich stabile Mittelwerte errechnen, vorausgesetzt, das Instrument enthält die richtigen Fragen. Bei der Auswahl der „richtigen Fragen“ helfen modernere statistische Verfahren wie konfirmatorische Faktoranalyse, Mehrebenen-Strukturgleichungsmodelle und Item-Response-Theorie.
Die Entwicklung des psy50
Ausgangsbasis war ein Fragenkatalog aus eigenen 55.000 Datensätzen mit vollständiger psychosozialer und medizinisch-biologischer Charakterisierung der Beschäftigten, zum Teil in mehrfacher Messwiederholung über Jahre hinweg aus nahezu 20 Jahren Forschung zu psychosozialen Rahmenbedingungen der Arbeit. Der Fragenkatalog enthielt unterschiedlichste Instrumente, neu entwickelte Items, die klassischen, aus der Stressforschung in der Arbeit bekannten Fragebögen sowie computeradaptive verkürzte Formen des COPSOQ. Diesen Katalog ergänzten wir anhand einer Literaturrecherche und in Fokusgruppen mit Experten. Anschließend reduzierten wir den Katalog um Überlappungen sowie anhand oben genannter psychometrischer Verfahren. Doch noch immer verblieben über 100 Kandidaten-Items, die über 20 relevante Konstrukte (übergeordnete Dimensionen s. ➥ Übersicht auf der nächsten Seite) abdeckten und einen hohen Informationswert aufwiesen. Ein hoher Informationswert bedeutet, die Frage kann bezüglich des untersuchten Merkmals sehr trennscharf zwischen besser und schlechter unterscheiden. Durch geschicktes Finetuning der Frage lässt sich dann ein „gutes“ Item so einstellen, dass es genau in dem Bereich von Interesse besonders gut unterscheidet, nämlich zwischen Personen über dem Durchschnitt und solchen leicht unter dem Durchschnitt.. Wir ließen diesen Grundpool an Items in Fokusgruppen von Betroffenen, das heißt Beschäftigten, Führungskräften, Personalexpertinnen/-experten sowie Arbeitsmedizinerinnen und -mediziner kritisch bewerten und ergänzen und erhielten so einen zu testenden Pool von 94 Items.
Dieser wurde einer repräsentativen Stichprobe von 5000 Beschäftigten digital vorgelegt und in erneutem Anwenden der oben genannten statistischen Methoden sowie Abstimmung mit der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA) und dem Bundesarbeitsministerium reduziert. Die 22 Skalen des psy50 sind nunmehr in 50 Items abgebildet. Die durchschnittliche Bearbeitungszeit bei Einsatz der digitalen Lösung beträgt 7,5 Minuten.
Die Benchmark-Daten aus der repräsentativen Stichprobe, ein Excel-Tool für die automatische Auswertung bei manueller Durchführung in einzelnen Arbeitsgruppen und weitere Informationen zum psy50 sind seit 2020 online lizenzfrei verfügbar (https://www.psyga.info/ihr-weg-zum-gesunden-betrieb/analyse-benchmark). Die Benchmark enthält aktuell nach Tätigkeitsmerkmal, Altersgruppe und Geschlecht den Erwartungswert der befragten Beschäftigten in der Industrie in Deutschland. Ermittelt man anhand der tatsächlichen Zusammensetzung der Teilnehmenden an der Umfrage den beobachteten Wert und vergleicht diese mit dem erwarteten Wert, so erhält man die Abweichung zum erwarteten Durchschnittswert. Zur einfacheren Interpretation sind alle Skalen so geeicht, dass der erwartete Durchschnitt ein Wert von 66 ist, die Standardabweichung etwa 15 beträgt. Hohe Werte entsprechen immer dem günstigen Zustand, also geringe Belastungen, hohe Ressourcen, gute psychische Gesundheit.
Psy50, die Pandemie und Beschäftigte
Zweimal während der Pandemie wiederholten wir die Benchmark-Umfrage, einmal zusätzlich ergänzt um die Fragen zur Persönlichkeit. Selbst während der zweiten Welle sahen wir im Durchschnitt nur eine geringe Veränderung des psychischen Wohlbefindens, gemessen mittels des WHO-5-Fragebogens. Jeder fünften wiederholt befragten Person ging es deutlich schlechter als vor der Pandemie. Umgekehrt berichtete jede siebte Person über günstigere psychische Gesundheit als vor der Pandemie. Auch ohne Pandemie wird das psychische Wohlbefinden schwanken, allerdings weniger ausgeprägt. Als bester unternehmerischer Schutzfaktor erwies sich das aktive Bemühen um Unterstützung der Mitarbeitenden in der Krise
(➥ Abb. 2).
Von Infektionen mit den früheren Coronavirus-Varianten ist indes bekannt, dass ein bedeutsamer Anteil der Betroffenen – je nach Studie und Definition bis zu 87 % der Erkrankten – anhaltend über schwere Erschöpfung und rasche Ermüdbarkeit berichten (d’Ettorre et al. 2022). Die Symptome erinnern stark an das Chronic-Fatigue-Syndrom. Bei derzeit wöchentlich etwa 7500 gemeldeten Verdachtsfälle für COVID-19 als Berufskrankheit (Stand 04/2022) kommt nicht nur auf die Arbeitsmedizin eine neue Welle an Beschäftigten zu, die möglicherweise über lange Zeit in ihrer Arbeits- und Leistungsfähigkeit eingeschränkt sein werden. Dies und die durch die Pandemie verursachten Veränderungen in der Arbeitsorganisation legen nahe, die psychosozialen Arbeitsbedingungen mit geeigneten und aktuellen Messwerkzeugen neu zu bewerten. Wie zuvor ausgeführt, eignet sich der psy50 nicht zur individuellen Beurteilung einzelner Personen. Hier ist seit kurzem eine Erweiterung verfügbar, der adaptive psy150. Das Instrument ergänzt die Items des psy50 um Skalen aus der PHQ-Familie zur Beurteilung von Depression, Angst, psychosomatischen Beschwerden, Skalen zu Schlaf, Beeinträchtigung durch Schmerzen und Gesundheitsverhalten.
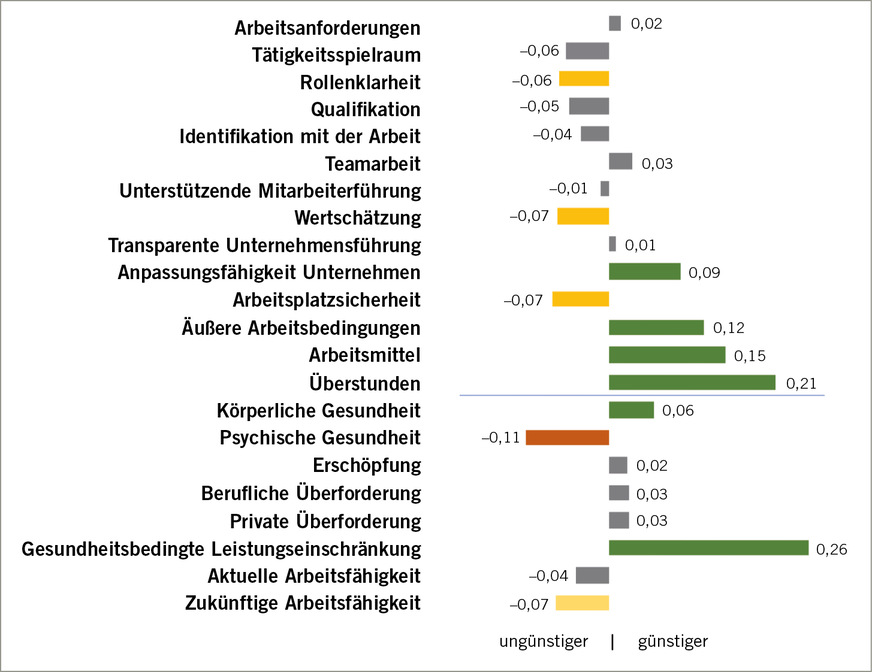
Fig. 2: Change in the psy50 scales before and after the first coronavirus wave.
Sample: Identical interviewees from a representative sample of employed persons in Germany (n = 1810, 1st wave September 2019, 2nd wave April 2020). The bar length shows the effect size values according to Cohen. Effect values less than 0.2 are regarded as very small, effect size values over 0.2 as small. This can be illustrated by a comparison with weight loss, where a BGM intervention which achieves an average weight loss among all participants of about 10 kg has an effect size of 1.0. An effect size of 0.1 would correspond to an average weight change of 1 kg
Fazit
Psyche und Arbeit interagieren dynamisch. Arbeit kann belasten, aber psychisch auch stabilisieren. Eine rein auf die Belastungen fokussierende psychische Gefährdungsbeurteilung greift daher zu kurz. Zwingend muss das Ergebnis der dynamischen Interaktion von Arbeit und Psyche gemessen werden, idealerweise im Hinblick auf Engagement, psychisches Wohlbefinden und Arbeitsfähigkeit. Screening-Verfahren für die psychische Gefährdungsbeurteilung sollen kurz und gleichzeitig umfassend sein. Der im Rahmen des psyGA-Projekts im Auftrag von BKK-Dachverband und Bundesarbeitsministerium entwickelte psy50 ist ein solches Instrument.
Interessenkonflikt: Der Autor J. E. Fischer hat innerhalb der vergangenen drei Jahre die HealthVision GmbH, Heidelberg, bei der Entwicklung des psy50 methodologisch beraten.
Ethikvoten: Für die vorgestellten Studien (Bosle et al. 2021; Herr et al. 2021) liegen jeweils Ethikvoten der Ethikkommission der Medizinischen Fakultät Mannheim, Universität Heidelberg, vor (2018-514N-MA und 2020-813R).
Darlegung der Autorenschaft: JEF schrieb den Draft und die finale Version des Manuskript, LB und RMH ergänzten den Text und fügten Abbildungen sowie die Tabelle hinzu.
Danksagung: Wir danken allen Befragten und Kooperationspartnern, die zum Gelingen dieser Studie beigetragen haben.
Literatur
Bakker AB, Demerouti E: The Job Demands-Resources model: state of the art.
J Manage Psychol 2007; 22: 309–328.
Beck D, Berger S, Breutmann N et al.: Empfehlungen zur Umsetzung der Gefährdungsbeurteilung psychischer Belastung. Leitung des GDA-Arbeitsprogramms Psyche. 2017. https://www.gda-psyche.de/SharedDocs/Publikationen/DE/broschuere-empfeh…
BKK-Dachverband: Das psyGA Analyse- und Benchmarktool für ein gesundes Unternehmen. 2020. https://www.psyga.info/ihr-weg-zum-gesunden-betrieb/
analyse-benchmark (aufgerufen am 12.05.2022).
Bundesministerium für Arbeit und Soziales (BMAS): Zwischenbilanz: Arbeitsqualität und wirtschaftlicher Erfolg. 2019. https://www.bmas.de/DE/Service/
Publikationen/a892-zwischenbilanz-arbeitsqualitaet-und-wirtschaftlicher-erfolg.html (aufgerufen am 12.05.2022).
Bosle C, Fischer JE, Herr RM: Creating a measure to operationalize engaged well-being at work. J Occup Med Toxicol 2021; 16: 9.
Brokmeier LL, Baron B, Faltinski C et al.: Psy50: Development of a short, yet comprehensive questionnaire to assess workplace health (in Vorbereitung).
Ceban F, Ling S, Lui LMW et al.: Fatigue and cognitive impairment in Post-COVID-19 Syndrome: A systematic review and meta-analysis. Brain, Behavior,
and Immunity 2021; 101: 93–135.
d’Ettorre G, Gentilini Cacciola E, Santinelli L et al.: Covid-19 sequelae in working age patients: A systematic review. J Medic Virol 2022; 94: 858–868.
Demerouti E, Nachreiner F, Baker AB, Schaufeli WB: The Job Demands-Resources Model of Burnout [Article]. J Appl Psychol 2001; 86: 499–512.
DIN ISO 10075-1: Ergonomische Grundlagen bezüglich psychischer Arbeitsbelastung – Teil 1: Allgemeine Aspekte und Konzepte und Begriffe. Deutsche Fassung
EN ISO 10075-1, 2017.
Elovainio M, Kivimäki M, Vahtera J: Organizational justice: evidence of a new
psychosocial predictor of health. Am J Public Health 2002; 92: 105–108.
Fischer JE, Bosle C, Herr RM, Stiegler F, Große-Jäger A, Merfert M, Schmidt AC: Monitor: Arbeitsbezogenes Wohlbefinden. Berlin: Initiative Neue Qualität der Arbeit, 2019.
Fischer JE, Genser B, Nauroth P, Litaker D, Mauss D: Estimating the potential reduction in future sickness absence from optimizing group-level psychosocial work characteristics: a prospective, multicenter cohort study in German industrial settings. J Occup Med Toxicol 2020; 15: 33.
GDA: Empfehlungen zur Umsetzung der Gefährdungsbeurteilung psychischer
Belastung. 2016. https://www.gda-psyche.de/SharedDocs/Publikationen/DE/
broschuere-empfehlung-gefaehrdungsbeurteilung.pdf?__blob=publicationFile&v=16
Herr RM, van Vianen AEM, Bosle C, Fischer JE: Personality type matters: Perceptions of job demands, job resources, and their associations with work engagement and mental health. Current Psychology 2021; 1–15.
Ilmarinen J: The work ability index (WAI). Occup Med 2007; 57: 160.
Ilmarinen J: Work ability – a comprehensive concept for occupational health research and prevention. Scand J Work Environ Health 2009; 35: 1–5. http://www.jstor.org/stable/40967749
Jacobi F, Linden M: Macht die moderne Arbeitswelt psychisch krank – oder kommen psychisch Kranke in der modernen Arbeitswelt nicht mehr mit? ASU Arbeitsmed Sozialmed Umweltmed 2018; 53: 530–536.
Karasek RA: Job Demands, Job Decision Latitude, and Mental Strain: Implications for Job Redesign. Administr Sci Quarterly, 1979; 24: 285–308.
Kristensen TS, Borritz M, Villadsen E, Christensen KB: The Copenhagen Burnout In-ventory: A new tool for the assessment of burnout. Work and Stress 2005; 19: 192–207.
Lazarus RS: Psychological stress and the coping process. McGraw-Hill, 1966.
Linden M: Arbeit und psychische Gesundheit bzw. psychische Erkrankung. Nervenheilkunde 2020; 39; 86–87.
Meyer M, Maisuradze M, Schenkel A: Krankheitsbedingte Fehlzeiten in der
deutschen Wirtschaft im Jahr 2018 – Überblick. In: Badura B, Ducki A, Schröder H,
Klose J, Meyer M (Hrsg.): Fehlzeiten-Report 2019: Digitalisierung – gesundes Arbeiten ermöglichen. Berlin, Heidelberg: Springer, 2019, S. 413–477.
Muchinsky PM, Monahan CJ: What is person-environment congruence? Supplementary versus complementary models of fit. J Vocation Behav 1987; 31: 268–277.
Nielsen ML, Rugulies R, Hansen LS, Christensen KB, Kristensen TS: Psychosocial work environment and registered absence from work: estimating the etiologic fraction. Am J Ind Med 2006; 49: 187–196.
Reynolds CF III, Cuijpers P, Patel V: Early Intervention to Reduce the Global Health and Economic Burden of Major Depression in Older Adults. Ann Rev Public Health 2012; 33: 123–135.
Rothe I, Adolph L, Beermann B: Psychische Gesundheit in der Arbeitswelt – Wissenschaftliche Standortbestimmung. Berlin, Dortmund: BAuA, 2017.
Ruf K, Mackeben J, Haepp T, Wolter S, Grunau P: LPP – Linked Personnel Panel 1819: Arbeitsqualität und wirtschaftlicher Erfolg : Längsschnittstudie in deutschen Betrieben (Datendokumentation der vierten Welle). I. f. A.-u. B. (IAB), 2020.
SAP: SAP 2020 Integrated Report. S. SE. https://www.sap.com/integrated-reports/2020/en.html?pdf-asset=82fad7fb-…
Schaufeli WB, Bakker AB: Utrecht Work Engagement Scale: Preliminary Manual. 2003. www.schaufeli.com
Schröder H, Kersting A, Gilberg R, Steinwede J: Methodenbericht zur Haupterhebung lidA - leben in der Arbeit (FDZ-Methodenreport, Issue. I. f. A.-u. B. (IAB). 2013. https://ideas.repec.org/p/iab/iabfme/201301(de).html
Siegrist J: Adverse health effects of high-effort/low-reward conditions. J Occup Health Psychol 1996; 1: 27–41.
Theorell T: The Demand Control Support Work Stress Model. In: Theorell T (Hrsg.): Handbook of Socioeconomic Determinants of Occupational Health: From Macro-level to Micro-level Evidence. Berlin: Springer, 2020, S. 339–353.
Topp CW, Østergaard SD, Søndergaard S, Bech P: The WHO-5 Well-Being Index:
A Systematic Review of the Literature. Psychother Psychosom 2015; 84: 167–176.
Kontakt
Prof. Dr. med. Joachim E. Fischer
Abteilung Allgemeinmedizin
Zentrum für Präventivmedizin und Digitale Gesundheit Baden-Württemberg (CPD-BW)
Medizinische Fakultät Mannheim, Universität Heidelberg
Ludolf-Krehl-Str. 7–11
68167 Mannheim
joachim.fischer@medma.uni-heidelberg.de
Übersicht
Konstrukte und Items des psy50 Kurzfragebogens zur psychischen Gesundheit am Arbeitsplatz
Teil 1: Arbeitsbedingungen, Belastungen und Ressourcen
Arbeitsanforderungen
Tätigkeitsspielraum
Rollenklarheit
Qualifikation
Identifikation mit der Arbeit
Teamarbeit
Unterstützende Mitarbeiterführung
gut mache und wo ich etwas verbessern kann.
Arbeit begeistern kann.
Wertschätzung
Entwicklungsmöglichkeiten.
Transparente Unternehmensführung
wohin wir uns bewegen.
Anpassungsfähigkeit Unternehmen
Arbeitsplatzsicherheit
Äußere Arbeitsbedingungen
Arbeitsmittel
Überstunden
Teil 2 Gesundheit und Arbeitsfähigkeit
Psychische Gesundheit
Körperliche Gesundheit
Erschöpfung
Berufliche Überforderung
Private Überforderung
Gesundheitsbedingte Leistungseinschränkung
gesundheitlichen Situation schwer, bei der Arbeit stets die volle Leistung zu bringen?
Aktuelle Arbeitsfähigkeit
Zukünftige Arbeitsfähigkeit
Das PDF dient ausschließlich dem persönlichen Gebrauch! - Weitergehende Rechte bitte anfragen unter: nutzungsrechte@asu-arbeitsmedizin.com.