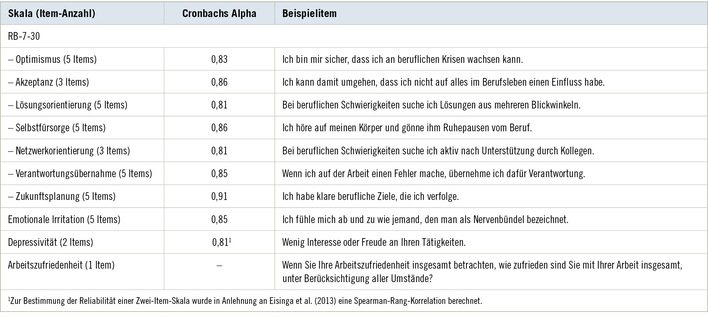
Wirtschaftliche Globalisierung, Krieg und Umweltzerstörung erhöhen seit Jahrzehnten die kulturelle Diversität der Bevölkerung in Deutschland kontinuierlich. Lange spielte sie jedoch sowohl auf der politischen Agenda der Bundesrepublik Deutschland als auch in der Psychiatrie und Psychotherapie nur eine untergeordnete Rolle.
Ein Blick auf die Bevölkerungsentwicklung zeigt: Etwa 25% aller Deutschen haben einen Migrationshintergrund. Unter Kindern und Jugendlichen lag der Anteil 2017 mit 36% noch etwas höher, die Tendenz ist weiterhin steigend (Statistisches Bundesamt 2020). Von Migrationshintergrund spricht man, wenn die betreffende Person selbst oder mindestens ein Elternteil nicht mit deutscher Staatsangehörigkeit geboren wurde (BAMF 2019). Die Mehrheit dieser Menschen hat keine eigene Migrationserfahrung, sondern lebt in zweiter Generation in Deutschland und besitzt einen deutschen Pass. Dass der Migrationshintergrund dennoch einen großen Einfluss auf die Lebensrealität dieser Menschen hat, zeigt sich in Studien zur gesellschaftlichen Teilhabe von Migrantinnen und Migranten und in der Debatte um Werte und Normen in einer zunehmend kulturell diversen Gesellschaft.
Bedarf, Versorgungssituation und Inanspruchnahme psychotherapeutischer Hilfe
Psychische Störungen treten bei Personen mit Migrationshintergrund in Deutschland auf den ersten Blick vergleichbar häufig auf wie in der deutschen Bevölkerung (Glaesmer et al. 2009; Bermejo et al. 2010). Da dies jedoch eine sehr heterogene Gruppe ist, sind aussagekräftige Statistiken über die gesamte Gruppe im Grunde nicht möglich. Es konnte jedoch mehrfach nachgewiesen werden, dass Geflüchtete aufgrund der besonderen Umstände der Migration sowie der häufig unsicheren Lebenssituation als besonders vulnerable Zielgruppe eingestuft werden müssen. Höhere Prävalenzen für Posttraumatische Belastungsstörungen (PTBS) und Depressionen sind die Konsequenz, so die nationale und internationale Studienlage (Niklewski et al. 2012; Gäbel et al. 2006; Steel et al. 2009). Besonders ausgeprägt ist dieses Risiko bei den rund 42.000 unbegleiteten minderjährigen Flüchtlingen (Gavranidou et al. 2008; Witt et al. 2015).
Wendet man den Blick vom Bedarf hin zur Versorgungslage von Menschen mit Migrationshintergrund in Deutschland, so zeigen sich große Defizite. Trotz ähnlich hoher Prävalenzraten, sind sie etwa in der ambulanten psychiatrisch-psychotherapeutischen Versorgung unterrepräsentiert (Mösko 2011).
Auf Seiten der Betroffenen sind hierfür unter anderem die Unwissenheit über das Versorgungssystem und alternative Behandlungserwartungen verantwortlich. Viele Betroffene mit Migrationserfahrung lernen in Deutschland erstmalig Psychiatrie und Psychotherapie als Disziplinen des medizinischen Versorgungssystems kennen. Sprachbarrieren sowie Stigmatisierung psychischer Erkrankungen in der eigenen Gemeinschaft spielen ebenfalls eine Rolle (u.a. Reich et al. 2015; von Lersner et al. 2019a). Häufig sind diese Erklärungsansätze auch von der Angst begleitet, aus dem sozialen Kollektiv ausgeschlossen zu werden, wenn die Problematik bekannt würde. Oft wird dann lieber nach somatische Ursachen gesucht oder es wird versucht, das Problem im engsten Familienkreis zu lösen.
Auf Seiten des Versorgungssystems finden sich häufig unzureichende Regelungen bei der Kostenübernahme der Psychotherapien sowie der Sprachmittlung, die dazu führen, dass Behandlungen nicht zustande kommen. In früheren Bedarfserhebungen äußerten deutsche Psychotherapeutinnen und -therapeuten zudem Unsicherheiten und Berührungsängste in der Behandlung von Menschen mit Migrationshintergrund (Calliess et al. 2008; Wohlfart et al. 2006). Studien, die in diesem Zusammenhang unternommen wurden, weisen auf höhere Ablehnungsraten auf Therapeutenseite, häufigere Therapieabbrüche und weniger erfolgreiche Therapieverläufe hin (Guzder u. Rousseau 2013; von Lersner et al. 2015).
Diskriminierung in der Psychotherapie
Strukturelle Diskriminierung ist ein weiterer Aspekt, der Inanspruchnahmeverhalten und Therapieverläufe beeinflusst und in jüngster Zeit durch die „Black lives matter“-Bewegung mehr Beachtung findet. Geht es um strukturelle Diskriminierung, werden Verhaltensweisen „nicht als individuelles Fehlverhalten verstanden, sondern als durch gesellschaftliche Strukturen reproduziertes Phänomen der Ausgrenzung, Dehumanisierung, systematischen Benachteiligung und Gewalt sowie der ungleichen Ressourcenverteilung. So zeigen sich strukturelle Diskriminierung und Rassismus etwa auf dem Wohnungs- und Arbeitsmarkt sowie im Bildungs-, Gesundheits-, Ausbildungs- oder Justizsystem“ (Bundeszentrale für politische Bildung 2020). Eine Untersuchung von von Lersner und Kollegen (2015) konnte zeigen, dass Betroffene mit ausländischem Akzent in der Stimme auf einen ersten Anruf bei Therapeutinnen oder Therapeuten in Deutschland signifikant seltener einen Rückruf erhielten sowie signifikant seltener zu einem Erstgespräch eingeladen wurden.
Rassismus und Diskriminierung finden häufig nicht intentional statt, was ihre Auswirkungen für die Betroffenen jedoch nicht mindert (Ogette 2017). Mehrere Studien haben einen maßgeblichen Einfluss von Rassismus und Diskriminierung auf die psychische Gesundheit von Betroffenen nachgewiesen (von Lersner et al. 2015; Wallace et al. 2016; Beck 2019; Paradies et al. 2015). Darüber hinaus berichtete Alang (2019) einen Zusammenhang zwischen institutionellem Rassismus und geringerer Inanspruchnahme des Gesundheitssystems, da von Rassismus betroffene Menschen Misstrauen in dieses System entwickelten und in der Konsequenz keine Hilfe mehr aufsuchten (Alang 2019).
Interkulturelle Psychotherapie
Unter dem Begriff der interkulturellen Psychotherapie findet sich eine Reihe therapeutischer Ansätze, denen gemeinsam ist, dass sie dem kulturellen Hintergrund der Betroffenen große Bedeutung beimessen und therapeutisches Vorgehen, Beziehungsaufbau und Behandlungsplanung hierauf abstimmen. Kultur wird beschrieben als Sammlung an intersubjektiven, vielschichtigen Symbolsystemen, die die Wirklichkeit und Lebensprozesse von Gemeinschaften strukturieren. Damit sind Werte, Orte, Sprachen oder Gewohnheiten und Aktivitäten gemeint, die Menschen gemeinsam haben. Sie werden im Sozialisationsprozess erlernt, später jedoch von den Angehörigen der Kultur habituell angewandt, sind ihren Trägern also in der Regel nicht bewusst. Der Bezug auf die ethnische oder regionale Herkunft als ausschlaggebendes Merkmal für die Zuordnung zu einer Kultur entfällt in dieser Definition.
Auch in der Psychotherapie ist unbedingt anzuraten, sich nicht auf die ethnische oder regionale Herkunft einer Person zu beschränken, wenn es um kulturelle Zuordnung geht, sondern andere Dimensionen einzubeziehen, die die Lebenswirklichkeit von Menschen beziehungsweise deren „Bedeutungsräume“ maßgeblich prägen.
Ein Hauptmerkmal – und möglicherweise auch die größte Herausforderung in der interkulturellen Psychotherapie – ist die große Heterogenität der Zielgruppe. Migrationsmotive variieren stark (Geflüchtete, Gastarbeiterin/-arbeiter, Diplomatin/Diplomat, zugezogene Ehepartner, Nachkommen von Migrantinnen und Migranten in der 2. Generation) und wirken sich in unterschiedlicher Weise auf die aktuelle Lebenssituation aus. Zum anderen liegen aufgrund des Aufwachsens in einem anderen soziokulturellen Umfeld häufig andere Wertorientierungen vor. In anderen Worten: Was als „normal“ gilt, wird unterschiedlich definiert. Dies umfasst allgemeine Aspekte des menschlichen Miteinanders (z.B. wie ist der Umgang mit Zeit, was ist ein Tabu, wie wird verbal und nonverbal kommuniziert) als auch die Vorstellungen von und Erwartungen an Psychotherapie (z.B. was ist Psychotherapie, was wird von Betroffenen erwartet, was ist die Rolle der Therapeutin/des Therapeuten). Es geht jedoch noch weit darüber hinaus. Auch die Konzeption des Selbst (wie wird das Selbst wahrgenommen, welche Rolle spielt hierbei das soziale Umfeld) und auch der Umgang mit seelischen Belastungen können sehr unterschiedlich sein.
Wie bereits angedeutet, ist eine wichtige Voraussetzung für die erfolgreiche interkulturelle Arbeit, von Konzepten wie Norm und Normalität Abstand zu nehmen. Dies ist nicht immer leicht, da die Sichtweise der Betroffenen aufgrund ihrer Fremdheit verunsichern kann. Ein Ausweg kann sein, die beiden Pole des Eigenen („besseren“) und des Fremden („schlechteren“) wertfrei und gleichrangig durch „das Eine“ und „das Andere“ zu ersetzen. So kann es gelingen, sich vorteilsbewusst in neue Realitäten hineinzuversetzen („cultural role taking“), ohne eigene Wertvorstellungen infrage gestellt zu sehen (Sue u. Sue 2013).
Wissenschaftliche Evidenz
In den vergangenen 30 Jahren wurde die Notwendigkeit eines kultursensitiven Vorgehens vermehrt diskutiert. Dabei geht es einerseits um die Frage, ob Angehörige ethnischer Minderheiten in westlichen Ländern in gleichem Maße von Standard-Psychotherapie profitieren wie die Mehrheitsbevölkerung. Diese Frage kann laut Studienlage mehrheitlich positiv beantwortet werden (Miller et al. 2007; Huey u. Polo 2008; Huey u. Jones 2013). In der Regel profitieren Angehörige ethnischer Minderheiten – unabhängig von ihrer Ethnie – gleichermaßen von der Behandlung (Huey et al. 2014).
Eine zweite Fragestellung geht der Wirksamkeit kultursensitiver Behandlungsangebote nach. So wiesen Benish und Kollegen (2010, 2011) in ihrer Metaanalyse bessere Behandlungsergebnisse bei kulturell angepassten Behandlungen gegenüber einer Standardbehandlung nach. Als wesentlicher Wirkfaktor ließ sich dabei eine Anpassung der Behandlungsplanung an die Erklärungsmodelle und die Behandlungserwartungen der Betroffenen identifizieren.
Interkulturalität im psychotherapeutischen Alltag
Während die westlichen „Standard-Psychotherapie“ in erster Linie auf das Individuum fokussiert, kommt in der interkulturellen Therapie der kulturelle Hintergrund, sprich die Gruppenebene, hinzu. So stellt sich immer wieder die Frage, ob das Verhalten eines Menschen auch innerhalb seiner eigenen Kultur als auffällig wahrgenommen wird (was Hinweise auf eine psychische Störung geben könnte) oder ob dies nicht der Fall ist (womit es sich eher um eine kulturelle Norm handeln kann, mit der die Behandelnden nicht vertraut sind). Wissen zu kulturspezifischen Besonderheiten in der zwischenmenschlichen Interaktion und der Symptompräsentation kann die Arbeit erleichtern.
Kulturelle Leidenskonzepte und Krankheitsmodelle
Kulturen unterscheiden sich in der Präsentation von Symptomen und im Umgang mit diesen. Das Diagnostic and Statistical Manual of Mental Disorders (DSM-5) unterteilt kulturgebundene Leidenskonzepte in drei Untergruppen (APA 2013). Diese sind
kulturelle Erklärungen und wahrgenommene Ursachen (z.B. Verwünschung oder Verhexung, aber auch Burnout oder Neurotransmitterimbalance),
kulturelle Syndrome (z.B. das so genannte Khyâl cap, das „Windattacken“ beschreibt, die in den Betroffenen große Angst auslösen oder das Dhat-Syndrom, worunter die Angst männlicher Patienten vor Samenverlust verstanden wird und das gehäuft in Südasien auftritt) sowie kulturelle Leidensbegriffe (z.B. „den Kopf gegessen haben“, womit in der Türkei das Gefühl, verrückt zu werden beschrieben wird oder „ein gebrochenes Herz haben“ in Deutschland für unglückliches Verliebtsein steht).
Cultural Formulation Interview
Als konkrete Hilfestellung für das kultursensible Erfragen psychischer Beschwerden, findet sich im Anhang des DSM-5 das „Cultural Formulation Interview“ (CFI). Anhand eines Leitfadens können folgende Bereiche im therapeutischen Gespräch thematisiert werden:
Dabei wird stets auch die Sichtweise des sozialen Umfelds der Betroffenen in den Blick genommen.
Kulturspezifisches Hintergrundwissen
Spezielles kulturspezifisches Hintergrundwissen ist für die Behandlung hilfreich, zum Beispiel Wissen um Unterschiede und Konflikte zwischen einzelnen ethnischen oder religiösen Subgruppen oder Wissen über Rituale und Tabus in bestimmten Kulturkreisen. Allerdings kann solches Hintergrundwissen niemals vollständig sein und ist auch für eine erfolgreiche Behandlung gar nicht zwingend notwendig. In diesem Punkt weicht die interkulturelle Psychotherapie vom üblichen Anspruch an Therapeutinnen/Therapeuten und Ärztinnen/Ärzte als allseits kompetente Person ab – an diese Stelle tritt die Fähigkeit zum offenen Umgang mit Wissenslücken. Betroffene schätzen es in der Regel sehr, über die kulturellen Hintergründe aufzuklären, und es hilft beiden Beteiligten, Problemlagen besser zu verstehen.
Der Einsatz von Sprachmittlung
In der interkulturellen Psychotherapie ist es bei einigen Betroffenen eine Sprachmittlung notwendig. Damit dies erfolgreich ist, sollten jedoch bestimmte Rahmenbedingungen eingehalten werden.
Hierzu gehört etwa, dass es sich bei Sprachmittlerinnen und -mittler immer um neutrale Dritte handeln sollte, um einen wirklichen Therapieprozess zu ermöglichen und weder die Betroffenen, noch die Angehörigen zu überfordern. Selbstverständlich sollten Sprachmittlerinnen und -mittler über sehr gute Kenntnisse in beiden Sprachen verfügen, sie müssen jedoch nicht zwingend vereidigt sein. Hilfreicher ist es, wenn sie für den Einsatz im klinischen Umfeld geschult sind, da sie dann fachlich genauer übersetzen können und zudem in der Regel psychisch belastbarer sind. Solch spezielle Schulungen werden inzwischen regelmäßig von Sprachschulen oder sozialen Trägern angeboten. Es sollte auf eine gute Passung von Betroffenen und Sprachmittlerinnen und -mittler geachtet werden, das heißt idealerweise sollten beide demselben Geschlecht, derselben Religion und/oder derselben Ethnie angehören. Über eine Behandlung hinweg sollte durchgängig dieselbe Person in der Sprachmittlung fungieren. Kontakte zwischen den beiden sollten außerhalb der Therapie nicht stattfinden, um auch auf dieser Ebene eine professionelle Distanz beizubehalten.
In der Therapie hat sich als sehr hilfreich erwiesen, wenn die Rollen den einzelnen Personen in der Triade sowohl zu Beginn als auch im Verlauf immer wieder geklärt werden. Während die Therapeutinnen und Therapeuten den therapeutischen Prozess lenken, das heißt auch eine therapeutische Beziehung zwischen ihnen und den Betroffenen besteht, ist es die Aufgabe der Sprachmittlung, alles Gesprochene kommentarlos und wortgetreu zu übersetzen, ohne eigene Wertungen oder Anmerkungen hinzuzufügen. Die Sitzanordnung in Form eines gleichschenkligen Dreiecks kann dazu beitragen, ungünstigen Dynamiken von gefühlter „Koalitionsbildung“ zwischen zwei Beteiligten oder „Ausgrenzung“ der dritten Person vorzubeugen. Um ein wortgenaues Übersetzen zu ermöglichen, müssen Redebeiträge in überschaubare Einheiten von 2–3 Sätzen unterteilt werden. Vor und nach der Therapiesitzung sollte jeweils ein kurzes Gespräch zwischen den therapeutischen und sprachmittelnden Akteuren erfolgen, um eigene Eindrücke oder Ergänzungen der letzteren berücksichtigen zu können und, wenn nötig, auch für deren Entlastung zu sorgen. In Fällen, in denen mehrere Sprachmittlerinnen oder Sprachmittler an einem Standort oder für dieselbe Institution tätig sind, sollte für diese eine regelmäßige Supervision angeboten werden.
Eine konkrete Schwierigkeit besteht darin, dass der aufwändige Einsatz der Sprachmittlung bislang in der Regel nicht von Krankenkassen übernommen wird und somit oft andere lokal verfügbare Möglichkeiten der Finanzierung gefunden werden müssen (z.B. Sozialamt, Kinder- und Jugendhilfegesetz, Dolmetscherpools in Kliniken). Hier besteht ein klarer Handlungsbedarf zur Verbesserung der psychotherapeutischen Versorgung von Betroffenen, die der deutschen Sprache nicht mächtig sind.
Schwierigkeiten in der interkulturellen Psychotherapie
Arbeiten von Auernheimer (2002) haben gezeigt, dass Schwierigkeiten im therapeutischen Prozess im interkulturellen Therapiesetting immer auf den Faktor Kultur attribuiert werden. Analysiert man solche Prozesse genauer, lassen sich vier so genannte „Kulturfallen“ herausarbeiten:
Diese vier hierarchisch angeordneten Aspekte sind zwar analytisch trennbar, aber ansonsten miteinander verschränkt.
Es kann immer vorkommen, dass durch die Wert- und Moralvorstellungen der Betroffenen Tabugrenzen der Therapeutinnen oder Therapeuten überschritten werden. Wenn eigene Normen verletzt werden (z.B. ein männlicher Patient möchte sich von einer weiblichen Therapeutin keine „Vorschriften“ machen lassen oder eine atheistische Patientin nimmt wiederholt Anstoß am Kopftuch einer muslimischen Therapeutin), gilt es zu reflektieren, inwiefern dies
a) das Erreichen der Therapieziele behindert (Betroffene lassen sich nicht auf den Therapieprozess ein) und
b) die Handlungsfähigkeit innerhalb der Therapie einschränkt (Therapeutin fühlt sich aufgrund ihres Geschlechts oder ihrer Religion diskriminiert).
Ist beides nicht gegeben, kann die Therapie fortgesetzt werden. Im anderen Fall sollte versucht werden, die Schwierigkeiten mit den Betroffenen oder in der Supervision aufzulösen. Gelingt dies nicht, kann ein Behandlungsabbruch indiziert sein.
Keine nachhaltige interkulturelle Psychotherapie ohne interkulturelle Öffnung
Der adäquate Ansatz für einen langfristig angemessenen Umgang mit kultureller Vielfalt ist die interkulturelle Öffnung des Gesundheitssystems. Sie beschreibt einen Prozess, der Menschen aus unterschiedlichen Kulturen einen gleichberechtigten Zugang zu den angebotenen Versorgungsleistungen ermöglicht und für eine gleichwertige Qualität in der Behandlung sorgt (Erim et al. 2010). In Deutschland verabschiedete ein Expertengremium aus Psychiaterinnen und Psychiatern bereits im Jahr 2002 die Sonnenberger Leitlinien zur interkulturellen Öffnung des Versorgungssystems (Machleidt 2002). Seither gab und gibt es einige Anstrengungen zur Umsetzung der Forderungen. Dazu zählen muttersprachliche Beratungs- und Behandlungsangebote, spezielle Behandlungszentren für Geflüchtete, interkulturelle Ambulanzen und eigens hierfür ausgerichtete Abteilungen in psychiatrischen Kliniken sowie Gemeindedolmetscherdienste zur professionellen Sprachmittlung. Kaum geregelt ist bislang die Ausbildung von Beschäftigten des Versorgungssystems, das heißt, es gibt kaum systematische Schulungen in transkultureller Psychiatrie und Psychotherapie zur Förderung interkultureller Kompetenz. Von Lersner und Kollegen widmeten sich der Ausbildung der Behandelnden im deutschsprachigen Raum und entwickelten 2013 Leitlinien zur Aus-, Fort- und Weiterbildung interkultureller in der Psychotherapie (von Lersner et al. 2016). Danach beinhaltet interkulturelle Kompetenz die Fähigkeit zur Reflexion der eigenen kulturellen Prägung, zum vorurteilsbewussten Umgang mit Unvertrautem und die Berücksichtigung differenter Kulturmuster in der Behandlung. Auf Grundlage der Leitlinien wurde ein 2,5-tägiges Training für Psychotherapeutinnen und -therapeuten entwickelt und evaluiert, das seit mehreren Jahren erfolgreich in der Aus-, Fort- und Weiterbildung angewandt wird (von Lersner et al. 2019b). Um wirklich Wirkung entfalten zu können, müssen jedoch die Öffnung des Systems und die Schulung von Beschäftigten ineinandergreifen.
Fazit
Der gesellschaftliche Wandel ist ein Fakt, ebenso sind es zunehmende kulturelle Durchmischung und Heterogenität. Das Gesundheitssystem muss darauf reagieren, um allen betroffenen Personen Behandlungsgerechtigkeit zu gewährleisten. Dabei bedeutet Gerechtigkeit nicht zwingend Gleichbehandlung, sondern ein auf die Bedürfnisse abgestimmtes Angebot.
Psychotherapeutinnen und -therapeuten können ihren Beitrag leisten, indem sie sich mit Offenheit und Interesse auf die Lebenswelten ihrer kulturell diversen Patientinnen und Patienten einlassen, ein Verständnis für deren Diskriminierungserfahrungen im Alltag entwickeln und Fremdheitserfahrungen mit Ambiguitätstoleranz begegnen. Auf diese Weise kann Interkulturalität in der Psychotherapie für alle Beteiligten zu einer Bereicherung werden.
Interessenkonflikt: Die Autorin gibt an, dass kein Interessenkonflikt vorliegt.