Vorwort
Im demografischen Wandel wird Gesundheit zum kostbaren Gut in der Arbeitswelt. Es gibt weniger Menschen im erwerbsfähigen Alter, das Durchschnittsalter der Belegschaften steigt und die Menschen bleiben länger im Arbeitsleben. Auch Belastungssituationen im Betrieb, die durch komplizierte Abläufe oder enge Zeitvorgaben verursacht werden, wirken sich auf die Gesundheit der Beschäftigten aus.
Deshalb setzen kluge Arbeitgeber auf betriebliche Prävention und Gesundheitsförde-rung. Dabei stehen ihnen Betriebsärztinnen und -ärzte als Experten zur Seite. Sie wissen, wie Unternehmen ihre Mitarbeiterinnen und Mitarbeiter vor Belastungen schützen und ihre Beschäftigungsfähigkeit durch positive Einflüsse erhalten und stärken können. Sie wissen, wie man ein Umfeld schafft, in dem die Beschäftigten bis zum Rentenalter erwerbs-tätig sein können. Das physiologische Altern lässt sich nicht aufhalten. Aber wir können dafür sorgen, dass uns die älteren Beschäftigten mit ihren unschätzbaren Erfahrungen und ihrem großen betrieblichen Wissen so lange wie möglich erhalten bleiben.
Ursula von der Leyen
ehemalige Bundesministerin für Arbeit und Soziales
Einleitung
Arbeitsmedizinische Empfehlungen (AME) beruhen auf gesicherten arbeitsmedizini-schen Erkenntnissen. Sie werden vom Aus-schuss für Arbeitsmedizin (AfAMed) aufgestellt oder angepasst und vom Bundes-ministerium für Arbeit und Soziales (BMAS) veröffentlicht. Im Gegensatz zu den Arbeits-medizinischen Regeln (AMR) haben AME keine Vermutungswirkung, sondern allein Empfehlungscharakter. Im Rahmen der Emp-fehlungen werden die Herausforderungen der betriebsärztlichen Praxis angesprochen. Es wird aufgezeigt, welche Chancen in der betriebsärztlichen Betreuung der Beschäftigten – angesichts des demografischen Wandels in der Bevölkerung wie auch bei der Bewältigung der Herausforderungen in der sich rasant verändernden Arbeitswelt – stecken.
In 8 Folgen wird ASU die AME „Erhalt der Beschäftigungsfähigkeit“ des Ausschusses Arbeitsmedizin des Bundesministeriums für Arbeit und Soziales vorstellen. Diese AME wurde von einem Arbeitskreis des AfAMed erarbeitet. Mitglieder und Autoren waren: Joachim Bischof, Brigitte Hoffmann, Petra Müller-Knöß, Beate Nölle, Annegret Schoeller, Ralf Stegmann, Joachim Stork (leitend), Andreas Tautz, Stefanie Wagner.
Die Folge 1 geht auf die Ziele und zen-tralen Aussagen sowie auf Kapitel 1 „Präven-tion braucht ein gemeinsames Verständnis“ der AME ein. Folge 2 stellt Kapitel 2 vor, das die Grundlagen zum Erhalt der Beschäftigungsfähigkeit aufführt, wie Leistungsfähig-keit und Belastbarkeit im Erwerbsverlauf, Gesundheit und chronische Erkrankungen, sozialer Status, Gesundheit und Beschäftigungsfähigkeit sowie Arbeitsbedingungen und Altern.
Folgen 3 bis 6 greifen das Kapitel 3 auf, das sich unter anderem mit der Gestaltung betrieblicher Prävention und Gesundheitsförderung befasst sowie mit der Primärprävention im Sinne von Alterns- und gesundheitsgerechte Arbeitsgestaltung, mit arbeitsmedizinischer Beratung bei der Arbeitsgestaltung, mit Arbeitsplatz-/Betriebsbegehungen, Führung und Gesundheit, sekundäre Prävention durch Früherkennung, mit der arbeitsmedizinischen Vorsorge und verbesserte Arbeitsgestaltung, betrieblichen Gesundheitsförderung, mit der Rehabilitation, Integration und betriebliches Eingliederungsmanagement einschließlich der Rolle der Betriebsärzte.
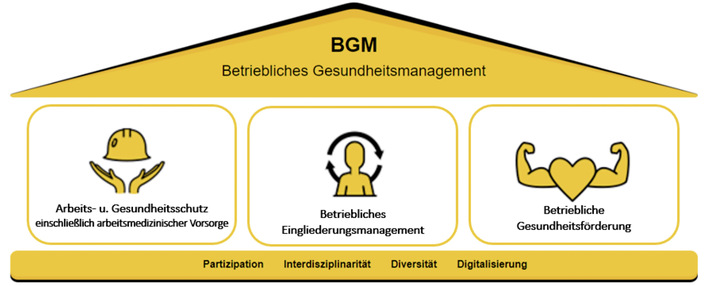
Folge 7 hat Kapitel 4 zum Thema, das auf praktikable Kennzahlensysteme für die betriebliche Prävention und auf Beispiele praktikabler Gesundheitskennzahlen eingeht. Die Folge 8 hat Kapitel 5 „Rolle der Betriebsärzte im Rahmen eines Betrieblichen Gesundheitsmanagement (BGM)“ sowie das Kapitel 6, das sich auf spezifische Anforderungen an die Prävention in Klein- und Mittelbetrieben sowie auf die besonderen Erfordernisse und Ansätze der Prävention und betrieblichen Gesundheitsförderung in KMU fokussiert zum Inhalt.
3 Gestaltung betrieblicher Prävention (Fortsetzung)
3.6 Früherkennung im Rahmen betrieblicher Gesundheits-programme
Arbeitsmedizinische Vorsorge und betriebliche Gesundheitsvorsorge bieten gute Möglichkei-ten, Beschäftigte zur Prävention am Arbeitsplatz, aber auch zur Reduzierung individueller Risikofaktoren ärztlich zu beraten.
Die Verbesserung der präventivmedizinischen Betreuung gerade von Menschen mit niedrigerem Bildungsstatus ist ein wichtiges Anliegen der Arbeitsmedizin und ein vielversprechender Ansatz für interdisziplinäre Initiativen von Medizinern und Sozialwissen-schaftlern. Die Freiwilligkeit des Angebots und der Teilnahme an derartigen Programmen muss selbstverständlich gewährleistet sein. Gesundheitspädagogische Ansätze zur Verbesserung der Gesundheitsförderung sollten weiter entwickelt werden. Ziele sind die Früherkennung chronischer Erkrankungen sowie die Förderung eines gesundheitsgerechten Lebensstils.
Hier liegen besondere Chancen der Ar-beitsmedizin: Seit Jahrzehnten wird in einigen Betrieben die Kombination von arbeits-medizinischer Vorsorge (Pflicht- und Angebotsvorsorge) und allgemeiner Gesundheitsvorsorge zur Früherkennung erfolgreich praktiziert. Bei einer guter Vertrauensbasis zur arbeitsmedizinischen Betreuung kann Individualprävention auch arbeitsunabhängiger Risikofaktoren und Erkrankungen gelingen. Durch gute Information und Transparenz ist unbedingt sicherzustellen, dass die jeweiligen Untersuchungsinhalte und Präventionsziele für die Beschäftigten deutlich werden. Entscheidend ist dabei, dass die Beschäftigten sich sicher sein können, dass es sich hier nicht um Eignungsuntersuchungen handelt und natürlich auch hier die Regeln der ärztlichen Schweigepflicht gelten.
Ebenso ist den Arbeitgebern zu verdeutlichen, dass derartige Aktivitäten keinesfalls die klassische arbeitsmedizinische Prävention ersetzen können, sondern individuell im Unternehmen als zusätzliches Angebot genutzt werden können.
In vielen Betrieben werden bereits Gesundheitsprogramme der verschiedensten Inhalte angeboten. Betriebliche Präventions-programme sollten sich maßgeblich an der Vermeidung der häufigsten Erkrankungsgruppen orientieren, die eine Beeinträchtigung der Beschäftigungsfähigkeit mit sich bringen können:
- Erkrankungen des Bewegungsapparats,
- psychische und psychosomatische Erkrankungen,
- Herz- und Kreislauferkrankungen,
- Stoffwechselerkrankungen.
Untersuchungen in der chemischen Industrie haben z. B. gezeigt, dass bei konsequenter arbeitsmedizinischer Beratung – trotz der tendenziell ungünstigeren Herz-Kreislauf-Risikoprofile von Schichtarbeitern (Bøggild u. Knutsson 1999) – die Erkrankungshäufigkeit und Sterblichkeit von Schichtarbeitern nicht ungünstiger sein muss als die der Tagarbeiter (Oberlinner et al. 2009).
Die Programme sollten ihren Schwerpunkt auf die individuelle Beratung legen, können aber auch medizinische Untersu-chungen umfassen. Eine Anpassung solcher Angebote an den Bedarf der jeweiligen Ziel-gruppe, aber auch eine gute Abstimmung mit präventiven Programmen der gesetzlichen Krankenversicherung ist unverzichtbar.
3.7 Arbeitsmedizinische Vorsorge und verbesserte Arbeitsgestaltung
Im Rahmen der arbeitsmedizinischer Vorsorge wird ein breites Spektrum präventionsrelevanter Erkenntnisse gewonnen, die erst durch Auswertung der Befunde sowie Tätigkeits- und ggf. Expositionsmerkmale zugänglich werden. Die Dokumentation arbeitsmedizinischer Befunde sollte daher so erfolgen, dass die Erfordernisse epidemiolo-gischer Auswertbarkeit erfüllt werden.
Die Nutzung dieser Auswertungsergebnisse kann einerseits in der Suche nach „Auf-fälligkeiten“, d. h. Erkrankungshäufungen unter definierten Rahmenbedingungen be-stehen. Derartige Ergebnisse eignen sich zur Formulierung von Hypothesen zu ihrer Verursachung, nicht jedoch zur Klärung von Zusammenhängen.
In der arbeitsmedizinischen Praxis kom-men überwiegend einfache biomathematische Tests zum Einsatz; für die Beantwortung komplexerer Fragestellungen sind epidemiologische Methoden anzuwenden. Hierbei hat sich die Zusammenarbeit mit arbeitsmedizinischen Hochschulinstituten bewährt.
Als Fallbeispiel sei hier die Häufung von Hand-Arm-Erkrankungen nach der Einfüh-rung neuer Befestigungstechniken bei ma-nuellen Montagearbeiten angeführt, die im Rahmen der arbeitsmedizinischen Vorsorge-untersuchungen sowie des Eingliederungsmanagements auffiel und sofort Anlass für eine beteiligungsorientierte und effektive Verbesserung der Arbeitsgestaltung war.
Aus epidemiologischer Sicht sollten arbeitsmedizinische Fragestellungen im Ideal-fall durch spezifische Studien, d. h. die Auswertung gezielt erhobener Gesundheits-daten beantwortet werden. Unter den üblicherweise verfügbaren Routinedaten sind die Daten aus arbeitsmedizinischen Vorsorgen am besten für epidemiologische Auswertungen geeignet – das gilt insbesondere auch im Vergleich zu den häufig herangezogenen Arbeitsunfähigkeitsdaten.
3.8 Betriebliche Gesundheitsförderung
Gesundheit sollte Ziel des gesamten Unternehmens sein. Das bedeutet, dass neben der Gewährleistung eines guten Arbeits- und Gesundheitsschutzes durch den Arbeitgeber auch die Beschäftigten selbst einen Beitrag leisten können. Dafür müssen die erforderlichen Rahmenbedingungen gewährleistet oder geschaffen werden:
- aktive Rolle der Führungskräfte,
- wertschätzende und beteiligungsorientierte Unternehmenskultur,
- Selbstverantwortung durch die Nutzung der eigenen Einflussmöglichkeiten der Beschäftigten auf ihre Gesundheit.
Es kommt darauf an, Beschäftigte für die Prävention zu gewinnen – durch ein präven-tionsfreundliches „Klima“, eine glaubwürdige, mitarbeiterorientierte Unternehmenskultur, durch positive Vorbilder, attraktive Vorsorgeangebote mit niedriger Zugangsschwelle, eine gute und individuelle arbeitsmedizinische Beratung und anschließende Programme, die beteiligungsorientiert, „be-fähigend“ und zugleich motivierend gestal-tet werden.
Gesundheit ist individuell recht eng mit dem sozialen Status korreliert. Wie bereits erwähnt, gibt es zahlreiche Erkenntnisse zu den komplexen Wechselbeziehungen zwischen den jeweiligen Lebens- und Arbeits-bedingungen, dem individuellen Gesundheitsverhalten und der Gesundheit von Beschäftigten (Marmot u. Wilkinson 1999; Mar-mot 2004; Rosenbrock u. Gerlinger 2006). Dabei scheinen Bildung, (Gesundheits-) Wissen und Urteilsvermögen eine Schlüssel-rolle zuzukommen (Judge et al. 2010). Deshalb gelten die traditionellen Ansätze zur Gesundheitsförderung, die die Beschäftigten vorwiegend als „trainierbare Objekte“ behandeln, heute als überholt, und ihre Wirksamkeit bleibt trotz ihrer großen Verbreitung begrenzt (Proper et al. 2002; Strijk et al. 2013). Stattdessen ist eine Förderung der Gesundheitskompetenz aller Beschäftigten und der Unternehmensorganisation notwendig.
Auch die häufig vertretene Auffassung, gesundheitsgerechtes Verhalten sei „einforderbar“, ist sowohl empirisch, als auch rechtlich nicht haltbar: Ein solcher Anspruch beschränkt sich auf individuelle Arbeitsschutzmaßnahmen bei betrieblichen Gesundheitsrisiken, z. B. das Tragen persön-licher Schutzausrüstung.
Information und Unterstützung besonderer Zielgruppen zur Gesundheitsförderung
Auf der Grundlage betriebsepidemiologischer Erkenntnisse können Zielgruppen für besondere, bereichsbezogene Programme zur Gesundheitsförderung ermittelt werden. Besonders gute Erfahrungen sprechen dabei für die Kombination aus verhältnispräventiven und verhaltenspräventiven An-geboten sowie eine gemeinsame Erarbeitung dieser dezentralen Programme unter Beteiligung der Beschäftigten (Stork u. Wr-bitzky 2006).
Beispiele für derartige Ansätze könnten z. B. sein:
- Bewegungsprogramm und Ergonomieoptimierung für Beschäftigte in der Lo-gistik,
- verbesserte Arbeitsgestaltung, Vor-Ort-Beratung zur Körperhaltung und Optimierung der Arbeitsplatzbelüftung beim manuellen Schweißen.
Träger derartiger integrierter Programme sind in der Regel die Unternehmen selbst; aber auch Präventionsdienstleister (z. B. gesetzliche Krankenversicherungen) können wesentliche Teilleistungen erbringen (z. B. Kursprogramme); die Organisation kann vom Unternehmen allein, aber auch gemeinsam mit einem Dienstleister wahrgenommen werden.
Exemplarisch soll hier die individuelle Beratung von Nacht-/Schichtarbeitern zur Förderung ihrer Gesundheitskompetenz etwas vertieft behandelt werden.
Die arbeitsmedizinische Betreuung von Nacht- und Schichtarbeitern umfasst neben der Arbeits-gestaltung insbesondere:
- gut organisierte arbeitsmedizinische Untersuchungen und gesundheitsförderliche Beratung mit einem konkretem Terminangebot,
- Organisation und Datenstruktur der Untersuchungen entsprechend den Anforderungen betrieblicher Epidemiologie,
- Erkennen und Berücksichtigen von in-dividuellen gesundheitlicher Gegebenheiten,
- Arbeitsmedizinische Beratung des Beschäftigten zur „Schlafhygiene“,
- Früherkennung und positive Beeinflus-sung von Herz-Kreislauf-Risikofakto-ren und von schlafbezogenen Atembeschwerden,
- Engagement für ein optimiertes Nahrungsangebot auch nachts (es muss nicht unbedingt warm, aber „gesund“ sein: Obst, Salat, Ballaststoffe, wenig tierisches Fett).
Im Einzelfall kann zusätzlich erforderlich sein:
- Vermittlung in schichtangepasste Gesundheitsförderungsprogramme,
- Beratung des Beschäftigten zum weiteren Arbeitseinsatz,
- Beratung des Arbeitgebers, soweit der Beschäftigte dieses wünscht,
- Unterstützung bei der Vermittlung eines Arbeitsplatzes ohne Nachtarbeit im Fall (arbeits-)medizinischer Gründe.
Literatur
Bøggild H, Knutsson A: Shift work, risk factors and cardiovascular disease. Scand J Work Environ Health 1999; 25; 85–99.
Judge TA, Ilies R, Dimotakis N: Are health and happiness the product of wisdom? The relation-ship of general mental ability to educational and -occupational attainment, health, and well-being. J Applied Psychol 2010; 95: 454–468.
Marmot M: The status syndrome. How social standing affects our health and longevity. London: Owl Books, 2004.
Marmot M, Wilkinson R: Social determinants of health. Oxford: Oxford University Press, 1999.
Oberlinner C, Ott MG, Nasterlack M, Yong M, Messerer P, Zober A, Lang S: Medical program for shift workers – impacts on chronic disease and mortality outcomes. Scand J Work Environ Health 2009; 35: 309–318.
Proper KI, Staal BJ, Hildebrandt VH, van der Beek AJ, van Mechelen W: Effectiveness of physi-cal activity programs at worksites. Scand J Work Environ Health 2002; 28: 75–84.
Rosenbrock R, Gerlinger T: Gesundheitspolitik. Eine systematische Einführung. Bern: Hans Huber, 2006.
Strijk JE, Proper KI, Van Mechelen W, van der Beek AJ: Effektiveness of a worksite lifestyle inter-vention on vitality, work engagement, productivity, and sick leave: results of a randomized controlled trial. Scand J Work Environ Health 2013; 39: 66–75.
Stork J, Wrbitzky R: Beitrag der Arbeitsmedizin zur Prävention chronischer Erkrankungen. In: Schauder P et al. (Hrsg.): Senkung der Zahl chronisch Kranker. Köln: Deutscher Ärzteverlag, 2006.
Aufbereitet von
Dr. med. A. E. Schoeller
Bereichsleiterin im Dezernat 5 – Versorgung und Kooperation mit Gesundheitsfachberufen
Bundesärztekammer, Berlin
Herbert-Lewin-Platz 1
10623 Berlin